Leserbrev, debatt, kronikk: Hvor lenge skal den velmenende formynderstat fortsette å legitimere tortur i psykiatrien?
Walter Keim, pensjonert
høyskolelærer
Almbergskleiva 64
NO-6657
Rindal, 29. August 2017
Leserbrev
forkortet gjengitt i Dagens Medisin 24.9.17: Langvarig
bruk reduserer tilfriskning for mange pasienter.
(papir utgave 15/2017:
side
32, side 33)
Kopi:
Helsedirektoratet, Folkehelseinstitutt (2017/10483-36,
2017/10029-17)
Antipsykotisk medisin (nevroleptika) er ansett som hjørnestein for både korttids behandling og vedlikeholdsbehandling av psykoser og schizofreni. Reduksjon av psykotiske symptomer oppnåes bare for et lite mindretall (1 av 6) i begynnelsen av psykosen. Tilbakefall hindres for et mindretall (reinnleggelse 1 av 5) men fører til avhengighet, dvs. skaper psykotiske symptomer ved seponering. Det finnes ingen evidens for vedlikeholdsbehandling ut over 3 år (ISBN 978-82-8121-958-8). Dermed er de effekter for et mindre tall ikke lengre gyldig etter 3 år og sannsynlighet for positive effekter er streng tatt null.
Evidens for symptomreduksjon vil bli kritisk evaluert. Så undersøkes utslag på recovery på basis av naturalistiske studier og erfaringsdata. Hvilket valg har pasientene?
Leucht et al 2009 fant (“How effective are second-generation antipsychotic drugs? A meta-analysis of placebo-controlled trials”) at effekten for kort tids behandling er NNT(Number Need to Treat)=6 dvs. 41% og 24% for placebo. Her ble 50% reduksjon av symptomer dvs. “Positive and Negative Syndrome Scale (PANSS)” lagt til grunn.
Leucht et al 2012 behandler vedlikeholdsbehandling med nevroleptika. Studiene omfatter mellom 7 og 12 måneder. Resultatene for å hindre reinnleggelse er NNT=5 og konklusjonene er at mer "focus on outcomes of social participation and clarify the long-term morbidity and mortality".
Kapitel 9.2.2 av Paulsrud-utvalget: Effekt av vedlikeholdsbehandling: En meta-analyse av studier som sammenligner effekten av andregenerasjons antipsykotiske midler og placebo, konkluderer med at faren for tilbakefall blir redusert med omtrent 25 prosent (NNT=4). Det tilsier at man vil forhindre ett tilbakefall for hver fjerde pasient som blir behandlet i et år eller to.»
Leucht et al. 2017 har funnet (“Sixty Years of Placebo-Controlled Antipsychotic Drug Trials in Acute Schizophrenia”) at 23% minus 14% placebo dvs. 9% for «god respons» for reduksjon av symptomene på PANSS. Den effekten er NNT=10. For 20% «minimal» symptomreduksjon ble effekten 51% minus 30% placebo lik 21% dvs NNT=5.
Bola et al. Cochrane.org 2011 fant bare 5 studier med virklig placebo, i. e. RCT (Randomized controlled trial). En av dem Rappaport et al 1978 fant at pasienter uten medisin klarte seg bedre dvs. færre innleggelser. NNH (NNH= number need to harm) ble 2,9.
Ifølge Regitze Sølling Wils et al 2017 oppnår 37 % av pasienter beskjeftigelse etter 10 år uten nevroleptika mens det er 16% som tar antipsykotika. Det er en kohortstudie.
2014 ble Council of Evidence-based Psychiatry opprettet med fokus «recovery» og ny forskning om langtidsvirkningene.
Nancy Sohler et al. 2016 undersøker problemet med recovery og langtids effekter. Konklusjonen er: «For many years, this (…)clinicians’ belief in the need for long-term use of antipsychotic medications strong (Lehmann, 1966) that it has been impossible to design a sound observational study to address the question of efficacy or harm … (O)ur study also could not conclusively evaluate whether long-term antipsychotic medication treatment results in better outcomes on average. We believe the pervasive acceptance of this treatment modality has hindered rigorous scientific inquiry that is necessary to ensure evidence-based psychiatric care is being offered.»
Dermed finnes det altså ingen reelle RCT kontrollerte studier (som unngår «cold turkey» problemer) som gir svar på positiv effekt av langtids nevroleptika på recovery. Ikke engang langtids symptomdemping er støttet av reelle RCT studier.
Hvilke andre studier og erfaringsdata finnes det for å evaluere langtidseffekter?
WHO Cross-Cultural Studies, 1970s/1980s (Jablensky, A. 1992, Hopper, K. 2000) fant: 16% av pasientene i utviklingsland ble satt på vedlikeholdsbehandling, mens 61% av pasientene velstående land. Resultatet er at 63.7% av pasientene i fattige land gjorte det ganske bra etter 2 år. I motsetning til bare 36.9% av pasientene i de syv utviklete land som gjorte det ganske bra etter 2 år.
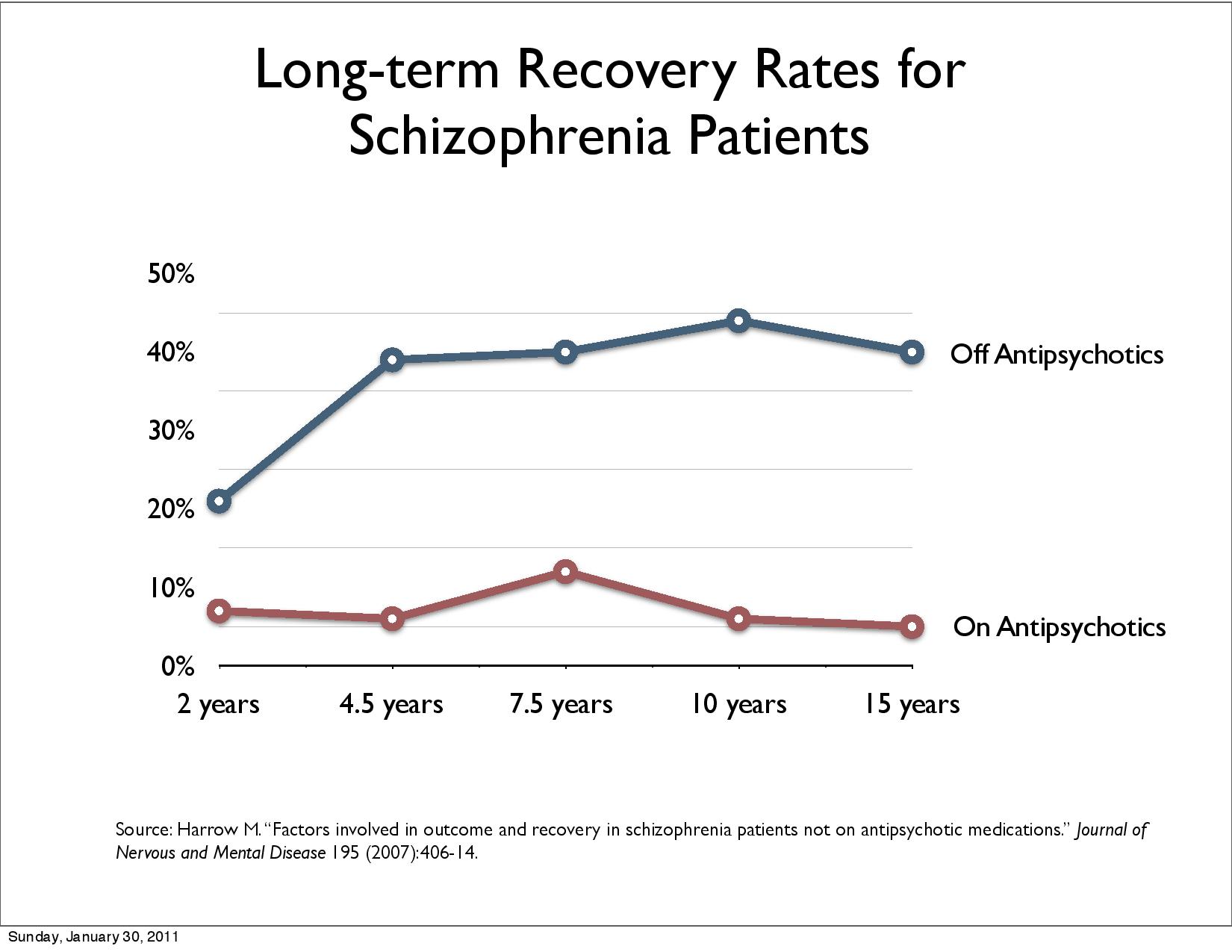
Harrow, M. & Jobe, T.H. (2012), Harrow et al 2014 (11) langtidsstudie viser at pasienter med diagnose schizofreni underlagt medikamentfrie behandling klarer seg bedre i det lange løp dvs. 50% ble vesentlig bedre (høyere «recovery rate») etter 15 år sammenlignet med 5%.
Wunderinks randomiserte studie replikerte resultatene. Etter 7 år oppnår 40.4% recovery uten og 17.6% med nevroleptika.
Harrow, M. & Jobe, T.H. (2017) koncluder i “A 20-Year multi-followup longitudinal study assessing whether antipsychotic medications contribute to work functioning in schizophrenia”:
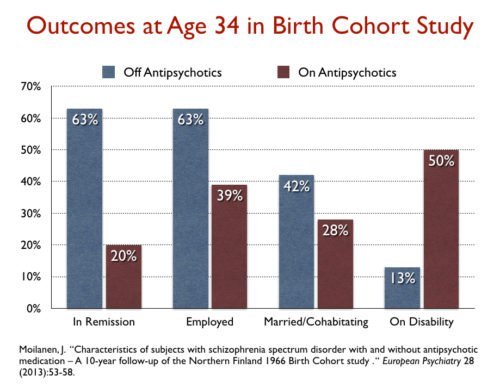
“Negative evidence on the long-term efficacy of antipsychotics have emerged from our own longitudinal studies and the longitudinal studies of Wunderink, of Moilanen, Jääskeläinena and colleagues using data from the Northern Finland Birth Cohort Study, by data from the Danish OPUS trials (Wils et al 2017) the study of Lincoln and Jung in Germany, and the studies of Bland in Canada,” (Bland R. C. and Orn H. (1978): 14-year outcome in early schizophrenia; Acta. Psychiatrica Scandinavica 58,327-338) the authors write. “These longitudinal studies have not shown positive effects for patients with schizophrenia prescribed antipsychotic for prolonged periods. In addition to the results indicating the rarity of periods of complete recovery for patients with schizophrenia prescribed antipsychotics for prolonged intervals, our research has indicated a significantly higher rate of periods of recovery for patients with schizophrenia who have gone off antipsychotics for prolonged intervals.”
Jaakko Seikkula et al 2010 (Journal Psychosis Volume 3, 2011 - Issue 3) fant 80% recovery langtids effekt for første episode psykotiske pasienter behandlet med «Open Dialogue Therapy» i Western Lapland: Viser fordelene ved å bruke ikke mye medisiner støttet av psykososial omsorg. 19 % var uføretrygdet eller syk etter 5 år med 17% på nevroleptika (Scientific Symposium). Med 75% på nevroleptika etter gjeldene retningslinjer var 62 % uføretrygdet eller syk etter 5 år (Svedberg 2001). Dette tilsvarer omtrent 40 % økning i uføretrygd/sykdom. Forekomsten av psykoser ble redusert fra 33 til 2 per 100 000 innbyggere per år.
Effekten av kognitive terapi og psykoterapier er dokumentert.
Bjornestad, Jone et al. 2017 fant i “Antipsychotic treatment: experiences of fully recovered service users”: “(b)etween 8.1 and 20% of service users with FEP achieve clinical recovery (Jaaskelainen et al., 2013)” med standard behandling etter gjeldene retningslinjer.
Omtrent. 60% av første episode psykotiske pasienter kan oppnå recovery uten bruk av nevroleptika (Whitaker 2017).
For å opprettholde fortellingen at nevroleptika er “effektiv” blir schizofreni ansett som kronisk for det store flertall av pasientene. Symptombehandling som fører til livslang avhengighet blir satt høyere enn muligheter for recovery for mer enn to tredjedeler av pasientene. Legemiddelprodusent Janssen opplyser: «Schizophrenia is a chronic condition that requires long-term treatment with antipsychotic medication». Her prioriteres pillesalg framfor å gjøre pasienter frisk. Her henvises feilaktig til «Psychosis and schizophrenia in adults: prevention and management Clinical guideline [CG178]» som tvert imot advarer mot langtidsbruk: «There is growing concern about the long-term health risks, increased mortality and cortical grey matter loss linked to cumulative neuroleptic exposure in people with psychosis.» Kan det forklare at uføretrygding av folk med alvorlige psykiske problemer stiger i takt med stadig mer medisinering med "antipsykotisk" medisin?
Av de studier framlagt overfor følger det at ca 40% av pasientene som er behandlet med "Nasjonal faglig retningslinje for utredning, behandling og oppfølging av personer med psykoselidelser" mister muligheten til recovery i et ca. 20 års perspektiv. I forhold til «Open dialogue» metode er det ca. 60% reduksjon av recovery.
Finnes det forskning som viser evidens for medisinfrie alternativer?
Morrison et al. 2012 konkluderer «A response rate analysis found that 35% and 50% of participants achieved at least a 50% reduction in PANSS (syptomer) total scores by end of therapy and follow-up respectively» dette tilsvarer NNT=2 for «follow-up» med hjelp av kognitive terapi, dvs. at bare 2 pasienter som må behandles for at en ekstra pasient skal oppnå bedring. Med nevroleptika er det 6 ifølge Leucht et al. 2009. Morrison et al 2014 viser i “Cognitive therapy for people with schizophrenia spectrum disorders not taking antipsychotic drugs: a single-blind randomised controlled trial.” at kognitiv terapi reduserer symptomene betydelig og anbefales. Grant et al 2017 viser i «Six-Month Follow-Up of Recovery-Oriented Cognitive Therapy (CT-R) for Low-Functioning Individuals With Schizophrenia» i en randomisert studie at «CT-R produced durable effects that were present even among individuals with the most chronic illness.» Både Rathod S et al 2010, Sarin et al 2011 og Swati et al 2011 viser evidens av kognitiv terapi for schizofreni. Hutton P, Taylor PJ 2014 «Cognitive behavioural therapy for psychosis prevention: a systematic review and meta-analysis» sammenlikner medisinerte og umedisinerte og finner at CBT er forbundet med nedsatt risiko for overgang til psykose. Dette illustrerer Klingbergs poeng at kognitiv terapi har ingen evidensproblem men et implementeringsproblem. Peter C. Gøtzsche. Professor, dr.med. støtter medisinfri behandling.
Pasienter har ifølge informert samtykke en rett å bli opplyst om fordelen med symptom lette skal velges framfor større recovery i det lange løp. Der det er risiko, må det være et valg.
Dette ga grunnlag for et åpent brev til Helsedirektoratet, Kunnskapssenteret, Folkehelseinstituttet, Legemiddelverket, Pasientsikkerhetsprogrammet om «kunnskaps- og forskningsbasert avvikling av nåværende helseskadelige overmedisinering i psykiatrien til fordel for evidensbasert helsefremmende praksis».
Symptomlindring (1) og forebygging av tilbakefall (2) oppnås bare for et lite mindretall i begynnelsen, RCT evidens utover 3 år mangler helt og langtids bruk fører til 40% reduksjon i recovery og 40% økning av uføretrygd/sykdom. Allikevel har psykiaterne en realitetsfjern og kunnskapsresistent vrangforestilling at antipsykotika bidrar til at "det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet."
Med blikk på tvangsmedisinering skriver Peter C. Gøtzsche. Professor, dr.med. Det Nordiske Cochrane Center Rigshospitalet, København: «Medicinfri psykiatri er veldokumenteret og tvangsmedicinering skal afskaffes».
Oppfølging: Psyke.nu: Psykofarmaka. Värre långsiktiga resultat. Folkehelseinstituttet PROSJEKT: Effekt av langtidsbehandling med nevroleptika (prosjektbeskrivelse). Dagens Medisin 24.9.17: Langvarig bruk reduserer tilfriskning for mange pasienter.