The United Nations Special Rapporteur on the right to health Mr. Pūras has called for «World needs “revolution” in mental health care». “There is now unequivocal evidence of the failures of a system that relies too heavily on the biomedical model of mental health services, including the front-line and excessive use of psychotropic medicines, and yet these models persist”
New WHO guidance seeks to put an end to human rights violations in mental health care, Verdens helseorganisasjon WHO 10. juni 2021
Til diskusjonsdeltagere «Kvalitet i psykisk helse» debatt i Arendalsuka. Kopi: pasientorganisasjoner
Det refereres til «Kvalitet i psykisk helse» debatt i Arendalsuka 18. august 2022 med bl. a. spørsmålene som varslet en forpliktende kvalitetsreform:
Men er det nok?
Og hvilke endringer er nødvendige?
Bør tjenestene tilpasse seg brukerne?
Hvorfor er samhandling så vanskelig?
I diskusjonen var det enighet om Riksrevisjonens undersøkelse av psykiske helsetjenester som beskriver utfordringene
«Mange med psykiske plager og lidelser får ikke hjelp når de trenger det»
å «ta i bruk kunnskap er ikke godt nok»,
kvalitetsforbedring og brukermedvirkning ikke tilstrekkelig
utvikling av kvalitetsindikatorer nødvendig
Økt satsing på forebygging, bedre samhandling, indikatorer for hva som virker og slutt av behandling som ikke nytter ble nevnt i debatten.
Det ville være feil å putte penger i behandling som ikke virker. Det nytter ikke å bare ha mer av noe som fungerer dårlig. Opptrappingsplanen gjorde denne tabbe og hadde etter 10 år samme problemene, da recovery-orietering og tvangsreduksjon ble ignorert. Tvang er ifølge Ot. Prp. Nr. 11 (1998-1999 i et spenningsforhod til EMK artikkel 3 (Forbud av tortur).
Tvangsinnleggelsene i Norge er de høyeste i Europa, 10 gangelr så høy som i Italia og Portugal. Antall tvangsinnleggelser økte fra 5719 til 8682 i perioden 2001 til 2020, dvs. 50%. I Norge varierer antall tvangsinnleggelse fra 50 til 250 per 100 000 innbyggere dvs. er vilkårlig. Setter man lavest tvang til det «strengt nødvendige» (phvl § 4-2) er det høyeste 5 ganger for høy. Det er lovstridig ikke å gjennomføre tvangsreduksjon da det er lett å oppnå.
Vil WHOs forslag om tvangsfrie tjenester føre fram?
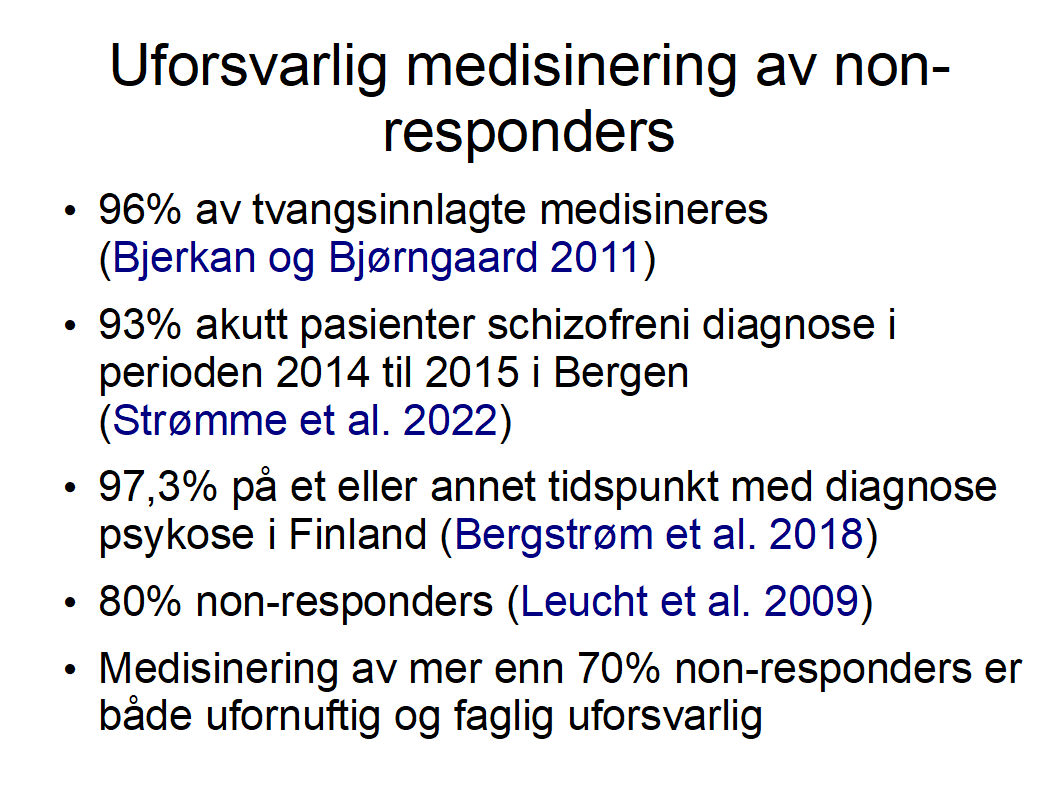
96% av pasientene under tvang medisineres (Bjerkan og Bjørngaard 2011). Ifølge Leucht et al. 2017 er 77% av pasientene behandlingsresistente non-responders, dvs. 70% blir medisinert uten nytte av medisinen. Det er både ufornuftig og faglig uforsvarlig, da bivirkningene dermed ignoreres og mange blir kronisk syke.
I «Loven om begrensning av tvang har et hovedproblem» identifiseres tvangsutsatte som motivert for å få forandringer. Inger-Mari Eidsvik og Merete Nesset rettssak mot tvangsbehandling er et eksempel for det. Betyr diskusjonen om kvalitet at det blir flere som tar til ordet for slutt på medisinering av non-responders dvs. forandringer av en 60 år gammel praksis?
Vil motstanden mot FN rapporteurs for helse forslåtte revolusjon og WHOs QualityRights avta?
I «Som dag og natt? Om forskjellen i forståelse mellom misfornøyde brukere og ansatte.» (AFI-notat 9/2011) kommer det fram at «Pasientene og personalet har ulikt syn på om medisiner er nødvendig. En av de mest fremtreende forskjellene mellom pasienter og personalet er synet på bruk av tvang.». Derfor er det bare tvangsmedisinering som kan resultere i at nesten alle tvangsinnlagte medisineres.
Ifølge forskning har pasientene rett både når det gjelder årsak og fornuftig medisinering av psykose. Å slutte med tvangsmedisinering kan innlede et paradigmeskifte uten overmedisinering.
FHI direktør ordlegger seg slik: «(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier...Hvis man slutter brått med antipsykotika, er faren for tilbakefall stor. Det er vanskelig å fastslå for den enkelte pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes bortfall av en mulig beskyttende effekt av antipsykotika.» (Smedslund, Stoltenberg. Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729)
Dalsbø et al., 2019 konkluderte FHI: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose».
FHI konkludere i Jardim et al., 2021: Kunnskapsgrunnlaget som inngår i denne rapporten viser at det er usikkert hvorvidt effekten av antipsykotika er forskjellig fra effekten av ikke-medikamentelle tiltak gitt alene eller sammen med placebo på psykosesymptomer og sosial fungering hos personer med førstegangspsykose (Psykososiale intervensjoner litt bedre: Figure 3, Figure 5, Figure 11).
Studiene uten antipsykotikanaive pasienter finner: God akutt symptomreduksjon har en farmasøytisk effekt for 9% av pasienter (Leucht et al. 2017) men effekten er usikker da antipsykotikanaive pasienter mangler. Det finnes ingen evidens for langtidsmedisinering utover 3 år (Sohler et al. 2015). Liten usikker effekt og at 94% (Lindström E et al 2001) opplever bivirkninger fører til at «opp til 93%» slutter med nevroleptika. 9% av pasientene og 62% av behandlere anser langvarig medisinering som veldig nyttig (Lauveng et al. 2021).
Psykiatrien klager over at pasientene mangler sykdomsinnsikt, mens pasientene har god grunn å avvise vettløs overmedisinering som er nesten det eneste som i praksis tilbys. Tvangsmedisinering som er bannlyst av FN rapporteur mot tortur brukes for å trumfe gjennom overmedisinering.
Danmark har mindre enn halvparten tvangsinnlagte personer og vesentlig mindre tvangsmedisinering dvs. 825 personer i 2019, det var 2009 ca. 2,2% av de innlagte. I Tyskland har forfatningsdomstolen forbudt tvangsbehandling i 1 og et halvt år. Derfor sank antall tvangsmedisinerte til 0,6% i delstat Baden-Württemberg. I Norge var det 9% tvangsmedisinerte i 2012.
Sivilombudsmannen har 21.1.2019 (2017/3156) uttalt at tvangsmedisinering er ulovlig pga. at nytteverdien tilfredsstilte ikke lovkrav. Statsforvaltere gjorde gjeldende at det finnes ingen alternativet til medisineringen. Helsedirektoratet brukte knep for å sabotere Sivilombudet med å feilinformere Statsforvalteren. Etter at Helsedepartementet har også vurdert at «stor sannsynlighet» (phvl § 4-4) for helbredelse ikke oppnås har Sivilombudet 5.11.21 igjen oppfordret å slutte med tvangsmedisinering. Både NIM og LDO etterlyser en vurdering av kunnskapsgrunnlaget for tvangsmedisinering i lys av menneskerettslige forpliktelser.
WHO har 10. juni 2021 foreslått tvangsfrie tjenester en videreføring av QualityRights med bl. a. Open dialogue, Basal eksponeringsterapi (BET) og Heidenheim klinikk. Opphør av nåværende behandling med tvangsmedisinering fremmer et paradigmeskifte fra trosbasert helseskadelige overmedisinering til kunnskapsbaserte helseskapende anbefalinger av WHO og FN. Implementering av WHOs anbefalinger kunne muligens ha potensial at 4 ganger så mange pasienter behandles.
Et eksempel vises i studien av Tomi Bergström et al. 2018 som mer enn halverer medisinering med Open dialogue (OD). Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. BET kan halvere personalet mens Open dialogue har potensial å halvere behandlingsbehovet med fornuftig medisinering.
I strid med pasientenes vilje, vitenskapelige studier, WHO, FNs rapporteur om rett til helse og menneskerettigheter overmedisineres 96% under tvungen vern (Bjerkan og Bjørngaard 2011). Det er åpenbart at bare tvangsmedisinering kan føre til denne helseskadelige overmedisinering. Psykiatri er trosbasert og kan utøve tvangsmedisinering pga. sviktende tilsyn og menneskerettskrenkende skjønnspregete lover. De lovete helsegevinster er myter uten forankring i forskning. Det viser seg at pasienter som nekter medisinering er mer fornuftig enn psykiatere. Det er helseskadelig og et paradoks at staten gir psykiatere makt å tvangsmedisinere. Kan kvalitetsorientering hjelpe?
Rindal, 21.8.22
Anbefalingene utfordrer etablert praksis. Dokumentasjon av forskning og statistikk som støtter forslaget:Vedlegg: Kilder som blir ignorert av psykiatrien: for lav, usikker effekt av antipsykotika, implementering av WHOs anbefalinger, evidens for medisinfri behandling, forskningsbasert vurdering av psykiaternes og pasientenes meninger, BET, menneskerettigheter:
Kilder og dokumentasjon
Trosbasert medisinering av nesten alle i for lang tid
Evidens for medikamentfri behandling
Hvem har rett psykiatere eller pasienter? Forskning støtter pasientene for å oppnå bedre helse
Implementering av WHOs anbefalinger kunne muligens ha potensial at 4 ganger så mange pasienter behandles
Basal eksponeringsterapi (BET) helbreder «behandlingsresistente» pasienter uten tvang
Pasientene ønsker medikamentfri behandling
Pasienters menneskerettigheter med fokus på beskyttelse mot tortur
(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier...Hvis man slutter brått med antipsykotika, er faren for tilbakefall stor. Det er vanskelig å fastslå for den enkelte pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes bortfall av en mulig beskyttende effekt av antipsykotika. Smedslund, Stoltenberg. Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729.
Men Jan Ivar Røssberg og Jørgen G. Bramness holder fast med troen: «Referansen de bruker skriver riktignok at slike studier ikke er gjort i de senere årene fordi det ville være uetisk og umulig».
Svaret var: «Vi antar at Bramness og Røssberg mener at det er uetisk at en gruppe pasienter skal randomiseres til å ikke få antipsykotika. Det er minst like god grunn til å hevde at det er uetisk ikke å undersøke effekten av et legemiddel i randomiserte studier.»
Dalsbø et al., 2019 konkluderte FHI: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose».
Men psykiatrisk praksis følger den kunnskapsresistente trosbaserte overbevisning «Hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet». Derfor blir 97,3% (Bergstrøm et al 2018) av pasientene medisinert på et aller annet tidspunkt.
“The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable” (Danborg et al. 2019).
Da 94% (Lindström E et al 2001) av pasientene opplever bivirkninger fører til at «opp til 93%» slutter med nevroleptika hvis dem har mulighet til det. Bare feilinformasjon og tvangsmedisinering kan opprettholde at nesten alle medisineres.
Morrison et al. 2020 konkluderer: «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis..All three regimens were broadly safe and acceptable, with no involuntary hospital admissions and no suggestions that psychological interventions in the absence of antipsychotic medication were detrimental.»
I 2020 kom det en sensasjonell studie (Francey et al. 2020) med resultat at psykososial behandling alene er ikke dårligere enn psykososial behandling med nevroleptika.
Det er også gode erfaringer fra behandlingssteder hvor psykososial behandling vektlegges og antipsykotika brukes i liten grad, blant annet i USA Soteria (Calton, Ferriter, Huband, & Spandler, 2007), Finland Open dialogue (Bergström et al., 2018), Danmark OPUS (Wils et al., 2017), Sverige (Cullberg, Levander, Holmqvist, Mattsson, & Wieselgren, 2002) og Norge Basal Eksponeringsterapi (Hammer, Heggdal, Lillelien, Lilleby, & Fosse, 2018), se Øvernes 2019, Harrow, M. & Jobe, T.H. (2012),
Langsiktige behandlingsresultater for schizofrenispektrum populasjonen var gunstigere med pasienter som fikk mindre medisiner (Joukamaa et al., 2006; Wunderink et al., 2013; Harrow et al., 2014; Nykänen et al. 2015; Harrow et al., 2017).
Harrow et al 2014 langtidsstudie viser at pasienter med diagnose schizofreni underlagt medikamentfrie behandling klarer seg bedre i det lange løp dvs. 50% ble vesentlig bedre (høyere «recovery rate») etter 15 år sammenlignet med 5%. Wunderinks randomiserte studie replikerte resultatene. Etter 7 år oppnår 40.4% recovery uten og 17.6% med nevroleptika.
Medikamentfrie forløp kan forstås som aktiv virksom psykosebehandling hvor pasienten enten har sluttet med antipsykotika, eller ønsker hjelp til å avslutte behandling med antipsykotika. I Helse Vest kan behandlingen inneholde blant annet samtaleterapi, musikkterapi, individuell jobbstøtte (IPS), familiesamarbeid, undervisningsbaserte gruppetilbud som Illness Management and Recovery (IMR), fysisk trening og miljøterapi.
Selv Hegelstad anerkjenner nå at Nasjonale retningslinjer for psykoselidelser (Helsedirektoratet, 2013) gir sterkeste anbefalinger for en rekke psykososiale behandlingstiltak for psykose, og graderer dem også høyt. Dette inkluderer kognitiv atferdsterapi (evidensgrad: 1a, anbefaling: A), psykodynamisk terapi (2a, B), enkeltfamiliegrupper (1b, A), flerfamiliegrupper (1a, A), musikkterapi (1a, A), integrering av fysisk trening (1b, A), individuell jobbstøtte (1a, A), sosial ferdighetstrening (1a, A) og kognitiv trening (1b,B).
Retningslinjene for psykosebehandling kapitel 8.5.1:
"Kognitiv atferdsterapi ved psykoser bør tilbys alle pasienter som plages med psykosesymptomer, i individuelle forløp med en varighet på minst 15–20 samtaler. Kognitiv atferdsterapi kan benyttes i alle behandlingsfaser." Vurderingen av kunnskapsgrunnlag er på høyeste nivå: Grad A. Nivå 1a
Mange pasienter forteller om brudd på retningslinjene på det punktet. Forebyggingsenheten mot tortur rapporterte om avdelinger som mangler kompetanse. Psykiatrien forsvarer tvangsmedisinering med fornektelse av evidens av medisinfri behandling.
Påstanden fra psykiatrien at psykososial behandling virker bare hvis nevroleptika gies har ingen støtte i forskning: Det finnes ingen evidens for at antipsykotika fremmer «psychosocial functioning, vocational functioning, and quality of life» (Buchanan et al 2009 PORT Treatment Recommendations).
Antall artikler om kognitiv terapi har økt fra 20 til 200 i de siste 20 år. Fei Xinxing et al. 2021 skriver: «The field of Cognitive behavioral therapy (CBT) for schizophrenia is progressing and has great potential. The level and quality of research in this field is high».
Ca. 60 medisinfrie sengeposter av ca. 4000 senger totalt øker antipsykotikafri behandling av psykose bare litt.
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er Number Needed to Treat, dvs. hvor mange pasienter som må behandles for å hjelpe en
|
kilde |
symptomreduksjon eller annen respons |
effektstørrelse
% |
effektstørrelse
NNT |
|
Leucht et al. 2017, nevroleptika |
«god
respons» 50% |
9% |
NNT=11 |
|
Fiona Pharoah et al., 2010, familieterapi |
relapse events and hospitalisations |
|
NNT=7 |
|
Irene Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Irene Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R kognitiv terapi |
20% CT-R Compared to TAU |
|
Negativ:
NNT= 4,4 |
|
venteliste vs. TAU |
reinnleggelse |
NNT=2.9 |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
20% Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
|
Heggdal et al. 2016; BET |
Global Assessment of Functioning (GAF-S) |
|
NNT=1,77 |
Men man var så overbevist over nevroleptikas fortreffelighet at studier/forsøk uten medisinering (antipsykotikanaiv) ble ansett uetisk. John R Bola. 2005 (Medication-Free Research in Early Episode Schizophrenia: Evidence of Long-Term Harm?) fant 7 studier derav 4 randomisert.
Det viser seg at enkelte medisinfrie behandlinger har mye bedre effekter enn nevroleptika. Det blir spesielt synlig når opptrappingsplanens mål om recovery (tilbake til familie, studier eller arbeid) som er også det generelle prinsippet for god praksis i retningslinjene. Små usikker symptom reduksjon (NNT 11) er i denne sammenheng irrelevant. Mens «Dialogens kraft» av Annbjørg Haram oppnår NNT 1,35 i den mer recovery relevante GAF-S skala.
I 2020 kom det en sensasjonell studie med resultat at psykososial behandling ikke dårligere enn psykososial behandling med nevroleptika.
I «Som dag og natt? Om forskjellen i forståelse mellom misfornøyde brukere og ansatte.» (AFI-notat 9/2011) kommer det fram at «Pasientene og personalet har ulikt syn på om medisiner er nødvendig. En av de mest fremtreende forskjellene mellom pasienter og personalet er synet på bruk av tvang.»
Her skal meningene av pasienter og behandlere om årsaken til psykoser, medisinering og behandling gjennomgås på bakgrunn av forskning. Behandlere tar feil, derfor vil bortfall av tvangsbehandling gavne helsen. Å høre på pasientene har potensial å firedoble kapasiteten.
|
|
Pasienter |
Psykiatere |
|
Årsak til psykose |
hovedsaklig sosialt betinget |
hovedsaklig biologisk |
|
Medisinering |
Opp til 93% slutter |
|
|
diagnose |
97% tror ikke å være syk (Murray, Dean 2008) |
DSM, ingen sykdomsinnsikt og nektelse bekrefter diagnosen |
Hva sier forskningen?
Årsak: Det finnes ingen evidens for at psykose er genetisk betinget (Hamilton 2008). Det finnes en sammenheng av psykoser og fattigdom (Eaton 2008, Harrison 2001). Barndoms traume henger sammen med psykose (Read et al. 2008). Å være utsatt for 5 typer traumer fører til 194 ganger større forekomst av psykose (Shevlin et al. 2007). Disse føringene er så sterk at Store medisinske leksikon på snl.no gikk 2021 over i retning av en «stress-sårbarhetsmodell» som kan involvere genetikk, virusinfeksjoner i svangerskapet, fødselskomplikasjoner, næringsmangel og så videre. Modern understanding of psychosis: from brain disease to stress disorder. And some other important aspects of psychosis. (Johannessen et al. 2021)
Medisinering: God symptomreduksjon for akutt farmasøytisk effekt er for 9%, (Leucht et al. 2017) av pasientene men effekten er usikker (Bola 2011, FHI). Det finnes ingen evidens for langtidsmedisinering utover 3 år (Sohler et al. 2015). Liten usikker effekt og at 94% (Lindström E et al 2001) opplever bivirkninger fører til at «opp til 93%» slutter med nevroleptika. «The United Nations Special Rapporteur on the right to health Mr. Pūras has called for «World needs “revolution” in mental health care». “There is now unequivocal evidence of the failures of a system that relies too heavily on the biomedical model of mental health services, including the front-line and excessive use of psychotropic medicines, and yet these models persist”. Johannessen et al. 2021: Moderne psykoseforståelse: Fra hjernelidelse til stresslidelse:. «(I) forhold til de alvorligste psykiske lidelsene må vi innse at dagens medikamenter ikke er så effektive som man kunne håpe.»
Diagnose: Problemer med reliabilitet (Rosenhan 1974, Copeland et al. 1971, Harron et al, 1992). Dr. Allen Frances som var selv med i DMS IV anbefaler å være skeptisk. Et flertall av bidragsytere til DSM har finansielle bindinger til den farmasøytiske industri.
Feil utgangspunkt med biologisk årsak kan gjøre at pasienter får ikke kognitiv terapi foreslått i retningslinjene og behandlere spør ikke om mulige barndomstraumer.
Professor Ragnfrid Kogstad ordlegger seg i Grensen mellom helsevern og rettsvern må gås opp på nytt slik: «Vi må ta innover oss at diagnoser er konstruksjoner, ikke en avspeiling av virkelige fenomener...Medikamentell behandling må byttes ut med psykososial behandling.»
Utgangspunktet for helsehjelp er selvbestemmelse, dvs. pasienten bestemmer. Men i psykisk helsefelt kan tvangsbehandling brukes, dvs. psykiaternes feiloppfatninger trumfer forskning og fornuft. Reservasjonsrett for pasientene støtter opp om et paradigmeskifte.
FNs rapporteur for rett til helse og WHO og Europarådet tar til orde for radikale forandringer og et paradigmeskifte. Recovery og tvangfrie alternativer til helseskadelig overmedisinering er sentralt. Open dialogue, Basal Eksponeringsterapi (BET), Heidenheim klinikk og Safewards med rom for medisinfri behandling er forbilder som tilfredsstiller det Fellesaksjon for medisinfri behandling ønsker seg.
BET helbreder mange «behandlingsresistente» pasienter uten tvang med hjelp av nedtrapping av medisiner med redusert bemanning. BET reduserer personalbehovet mens Open dialogue har potensial å halvere behandlingsbehovet med fornuftig medisinering.
I studien av Tomi Bergström et al. 2018 mer enn halveres medisinering med Open dialogue (OD). Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD.
Dermed kunne samme behandling oppnås med en fjerdedel av bemanning eller behandles 4 ganger så mange pasienter. Psykiatrien ville ikke lengre være nødt til å nekte behandling etter flere måneders ventetid, men stille opp innen 24 timer som Open dialogue gjør
«Nedtrapping og seponering av psykofarmaka kan ha gjort pasientene mer tilgjengelige for psykoterapeutiske intervensjoner, slik at de fikk større utbytte av behandlingen.» «Det er ganske trist og tenke på all den kunnskapen som faktisk finnes og ikke kommer ordentlig til anvendelse. Psykisk helsevern koster samfunnet ekstremt mye, og vi kunne fått til dobbelt så mye med halvparten av de pengene som brukes i dag. Dette er en påstand som mange vil fnyse av. Vi har gjennom årene med implementering av BET halvert behandlingstiden, med effekten av komplementær ytre regulering (KYR) vi trenger 30-40 % færre personale og vi har også data på at implementering av KYR reduserer det generelle sykefraværet.» Didrik Heggdal har skapt en revolusjon innen psykisk helsevern i Norge, og er grunnleggeren av BET-behandlingen (Basal Eksponeringsterapi).
Number Needed to Treat (NNT) er antall pasienter som må behandles for å hjelpe en pasient. For god symptomreduksjon er det NNT 11 med nevroleptika (Leucht et al. 2017) og NNT 1,8 med BET for Global Assessment of Functioning. Selv om begge resultatene er usikker er forskjellen dramatisk og BET forbedring av fungering mer relevant for praksis.
Komplementær ytre regulering (KYR) prosjektet som er en del av Basal ekspoperingsterapi viste 99 % nedgang av tvangstiltak. Dermed unngås traumatisering gjennom tvang.
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.»(«BRUKER SPØR BRUKER» 1998-2000 Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
McHugh et al. 2013 konkluderer: Aggregation of patient preferences across diverse settings yielded a significant 3-fold preference for psychological treatment.
Medikamentfri psykiatrisk behandling – hva mener pasientene? (https://tidsskriftet.no/2019/10/kort-rapport/medikamentfri-psykiatrisk-behandling-hva-mener-pasientene) konkluderer:
52 av 100 pasienter ville ha ønsket et medikamentfritt behandlingstilbud dersom det fantes. Høyest andel ble registrert blant pasienter innlagt på tvang (10 av 13 pasienter) og blant de som opplevde minst nytte av sine medisiner (17 av 25). Selv blant pasienter som oppga god nytte av sine medisiner, var det en betydelig andel som ønsket medisinfrihet (24 av 58). Majoriteten av pasientene hadde lange sykdomsforløp og høyt forbruk av psykofarmaka.
Brukerorganisasjonene Hvite Ørn og We Shall Overcome har kommet med en kommentar til innhold og arbeidsprosess at faglige råd ekskluderte tvangsmedisinering: «Måten den biomedisinske psykiatrien møter psykoserammede pasienter på, med ”realitetsorientering” om at medikamenter er nødvendig og eneste løsning samt trusler om tvangsmedisinering, skaper et alvorlig konfliktklima som igjen trigger aggresjon og raseri hos pasientene».
13,3% av brukerne av nevroleptika beretter om positive og 57,7% av negative erfaringer (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Standal et al. 2021: Why
Service Users Choose Medication-Free Psychiatric Treatment (MFT): A
Mixed-Method Study of User Accounts
A
majority of participants reported that MFT was their own desire and
stated reasons that were related to the intended purpose of MFT
(78.26%). Important reasons seem to be the negative effects of
medication, struggle with getting alternatives in ordinary health
care, and medication use conflicting with values, attitudes, and
beliefs.
Stortingets visjonære handlingsplan fra 1999 å fremme menneskerettighetene for i psykisk helsevern havarerte pga. psykiatrien saboterte dialogen, men får sterk støtte fra internasjonal rett. WHO nevner FN-konvensjonen om rettighetene til menneske med nedsett funksjonsevne (CRPD) fra 2006 som sikrer folk med psykososial funksjonsnedsettesle helsehjelp uten diskriminerende tvang.
Special Rapporteur on Torture 4. mars 2013 ordlegger seg slik: "States should impose an absolute ban on all forced and non-consensual medical interventions against persons with disabilities, including the non-consensual administration of psychosurgery, electroshock and mind-altering drugs, for both long- and short- term application."
LDO uttalte med klart språk «Norge bryter menneskerettigheter (2013)», «Stopp diskriminering Høie (2014)» og «Rydd opp nå Høie (2015)». 5 FN komiteer, Europarådet sin kommissær, Mental Disability Advocacy Center (MDAC), diskrimineringsombudet (LDO), FFOs skyggerapport tar opp menneskerettigheter i psykiatrien og kreve reduksjon og fjerning av tvang.
«Urgent Appeal to Norway to discontinue forced treatment and hospitalization immediately by the UN Working Group on Arbitrary Detention, the UN Special Rapporteur on the Rights of Persons with Disabilities and the UN Special Rapporteur on the Right to Health» datert 30. januar 2017 (ref. UA Norway 1/2017) er en tydelig oppfordring til endring.
CRPD-komiteen har inntatt et tolkningsstandpunkt om at tvangsbehandling som er rettet mot personer med nedsatt funksjonsevne, utgjør en krenkelse av forbudet mot tortur og umenneskelig behandling, Generell kommentar nr. 1, 2014, CRPD/C/GC/1, avsnitt 42
Menneskerettighetskomiteen som overvåker økonomiske, sosiale og kulturelle rettigheter (ØSK) uttaler 2013 bl. a. "at bruk av tvangsmidler og tvungen bruk av inngripende og irreversible former for behandling, som nevroleptika og elektrosjokkbehandling (ECT), forbys ved lov."
«The concept of ‘medical necessity’ behind non-consensual placement and treatment falls short of scientific evidence and sound criteria. The United Nations Special Rapporteurs on the rights of persons with disabilities, Catalina Devandas-Aguilar, and UN rapportuer on the right to health, Dainius Pûras:, 10.10.15
Verdens helseorganisasjon kom med: New WHO guidance seeks to put an end to human rights violations in mental health care som henviser til Basal eksponeringsterapi, Heidenheim klinikk og Soteria Berne
Verdens psykiatriforbund World Psychiatric Association anbefaler bl. a. Safewards og WHO’s QualityRights Initiative for reduksjon av tvang på basis av CRPDs krav om torturfrihet
Både FN rapporteur for rett til helse, WHO, ØSK og WPA er primært opptatt av pasienters helse.
Dessverre har både tvangslovutvalget og Norges institusjon for menneskerettigheter lagt vekt på EMD rettspraksis. Men lex spesialis og lex posterior regelen gir CRPD forrang over EMD fra 1950 som tillater diskriminering på basis av diagnose sinnslidelse.