(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier. Smedslund, Stoltenberg Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729
I ”Medisinfrie sykehusposter – et kunnskapsløst tiltak” ble antipsykotiske legemidler ansett å ha veldokumentert effekt og ført til en revolusjon i behandlingen av psykoselidelser. «Hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet». NORMENT legger i sin forskning til grunn: «Antipsykotiske medisiner er effektive medikamenter ved schizofreni, og har de senere år også blitt tatt i bruk ved bipolar lidelse. Medisinene virker ikke like godt hos alle pasienter og har begrenset effekt på de primære symptomene hos rundt 20 prosent av de som behandles» og «Mer enn 80% av pasientene som kommer til første gangs behandling opplever en full tilbakegang av symptomene sine». Tor Larsen og Wenche ten Velden Hegelstad er medforfatter i en studie som referer Jaaskelainen et al., 2013 at recovery gikk ned fra 17,7% i 1955 til 6% etter 1995. Wenche ten Velden Hegelstad driver med desinformasjon om antipsykotika og påsto «Tilfriskningsraten er dramatisk bedret etter at vi fikk antipsykotiske medisiner». Professor Ingrid Melle utelater tidsrommet 1935 til 1955 for å manipulere det slik at antipsykotika får feilaktig æren for framskritt og retter ikke opp feilen.
Hvordan støttes Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis?
Hvor stor er effektene av nevroleptika ifølge forskning angående sannsynlighet og størrelsen av symptomreduksjonen? Er effektene godt dokumentert med evidens? Hvor mange opplever bivirkninger? Hva er pasienters og behandlernes reaksjon? Hvordan kan psykiatriens feilinformasjon avsløres?
Førstegangspsykose FHI 2019: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose» (Bola 2011,og FHI 2021 ISBN 978-82-8406-251-8)
Akutt god symptomreduksjon farmasøytisk effekt for 9%, (Leucht 2017:) men effekt usikker da ikke antipsykotikanaiv
Nevroleptikas akutte symptomreduksjon er liten og usikker og irrelevant i forhold til Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis.
Beskyttelse mot «tilbakefall» NNT=3 (Leucht et al, 2012). Mangler antipsykotikanaive pasienter, derfor seponeringseffekt. Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %.
For sosial fungering er ifølge Ceraso et al. 2020 fordelen av vedlikeholdsmedisinering bare NNT 7 og tidsavhengig. For mer enn 2 år er seponering mer fordelaktig enn vedlikehold (Schlier et al. 2023).
Hvordan manipulerer psykiatrien resultatet?
Bivirkninger for 94% (Lindström E et al 2001) av pasientene
Opp til 93% av pasientene slutter
“The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable.” (Danborg et al. 2019)
Behandlere: Nødvendig at piller tas, dvs. 97% tar nevroleptika på et eller annet tidspunkt (Bergstrøm et al. 2018).
Det finnes ingen evidens for langtidsmedisinering utover 3 år (Bjornestad, Larsen et al. 2017, Sohler et al. 2015, Leucht et al. 2012), dvs. psykiatrien har i 60 år drevet et uetisk, eksperimentell sjansespill
Det finnes ingen evidens for at antipsykotika fremmer «psychosocial functioning, vocational functioning, and quality of life» (Buchanan et al 2009 PORT Treatment Recommendations). Tvert imot:: «Nedtrapping og seponering av psykofarmaka kan ha gjort pasientene mer tilgjengelige for psykoterapeutiske intervensjoner, slik at de fikk større utbytte av behandlingen.»
Nesten alle med diagnose psykose og under tvang blir medisinert på tross av 77% non-responders. 91% har ingen nytte av antipsykotika (Leucht et al. 2017)
Tilfriskning (recovery) som loven krever gikk ned: «17,7 % i studier mellom 1941 og 1955, 16,9 % i 1956–1975, 9,9 % i 1976–1995 og 6,0 % i studier etter 1996» ifølge (Jaaskelainen et al. 2013)
Erfaringsdata, observasjonsstudier, kohortstudier og registerstudier viser at recovery blir svekket på lang sikt
FNs spesialrapportør på rett på helse Dr. Dainius Pūras, etterlyser radikale endringer i behandlingen i psykisk helsefeltet (se MadinNorway.org). Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykket
Bergström, Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) halverer bruken av nevroleptika. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD.
Psykiatriens myter (hjelper 80%, 20% «behandlingsresistent») legitimerer overforbruk
TianHong Zhang et al. 2020: «Administration of antipsychotics to clinical high risk (CHR) patients is potentially harmful with no preventive benefits»
Innhold
Sammenfatning/oppsummering: 1
Effekt førstegangspsykose
Oversikt akutt symptomreduksjon nevroleptika: kilder, årstall og effekter 2
Forebygging av tilbakefall 3
Begrensninger av studiene 4
Retningslinjene er ikke forskningsbasert 4
Oversikt over bivirkningene : kilder , type og størrelse 5
Ingen evidens for langtidseffekt 6
Nesten alle under tvang blir medisinert
Recovery svekket i de siste 65 år 7
Erfaringsdata viser at recovery blir svekket på lang sikt (2) 7
Registerdata om positiv langtidseffekt av Open dialogue 9
FN sin spesialrapportør for rett til helse etterlyser radikalt forandring 9
Farmakologer sammenlikner med somatikken 9
Pasienters reaksjon på dagens over- og feilmedisinering 10
Pasientenes ønsker 11
Behandlernes reaksjon 11
Psykiatriens fortellinger og myter 11
Hvilke spørsmål kan oppklare mytene 12
Ut fra behandlingseffekt er antipsykotika ikke nødvendig 12
Forskningsbasert bruk 12
Ny paradigme for forskning
Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner antipsykotika behandling med placebo eller psykososial terapi. Folkehelseinstituttet konkluderer 2019 derfor i Nytteverdien av behandling for voksne med primær psykose: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»
FHI 2021 ISBN 978-82-8406-251-8: The effect of antipsychotics on first episode psychosis: a systematic review. «Based on the evidence in this report it is uncertain whether the effect of antipsychotics is different from the effect of non-pharmacological interventions, either given alone or in combination with placebo, in relation to psychosis symptoms and social functioning in people with first episode psychosis.»
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er Number Needed to Treat, dvs. hvor mange pasienter som må behandles for å hjelpe en.
|
kilde |
symptomreduksjon |
effektstørrelse % |
effektstørrelse NNT |
|
Paulsrud utvalg 2011 |
10% til 40% |
10-20% |
NNT=5 – NNT=10 |
|
Leucht et al. 2009 |
«minimal respons» 20%-30% for 2/3 av studiene |
17% |
NNT=6 |
|
Leucht et al. 2017 |
«god respons» 50% |
9% |
NNT=11 |
|
Leucht et al. 2017 |
«minimal respons» 20% |
21% |
NNT=5 |
|
Retningslinjene 2013 |
|
30-42,5% |
NNT=2,2 – NNT=3,3 |
|
Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
Effektene er usikker da dem kommer fra studier med «pseudo-placebo» dvs. seponering ikke antipsykotikanaive pasienter (1).
Carpender et al. 1977 undersøker behandling uten medisiner med gode behandlingsresultater og konkluderer at studier med medisinfrie pasienter er forsvarlig og dermed ikke uetisk.
Hvor mange prosent av pasientene får respons sier noe om sannsynlighet, mens størrelsen av symptomreduksjonen sier hvor vesentlig effekten er. Begge henger sammen, større krav til reduksjonen gjør sannsynligheten lavere.
[Allerede den første RCT 1964 av NIMH avslørte at placeboeffekten er ca. 50% større enn den farmasøytiske effekten og nytten er NNT 3, dvs. 3 må behandles for å hjelpe en til forbedring.]
Leucht et al. 2017 har funnet (“Sixty Years of Placebo-Controlled Antipsychotic Drug Trials in Acute Schizophrenia”) «god respons» for akutt psykose 23% minus 14% placebo dvs. 9%, dvs. 50% eller mer reduksjon av symptomene på PANSS, dvs. NNT=11. Gjennomsnittlig sluttet 37,2% av deltagere med stor spredning.
Alle verdier er mindre enn 50% sannsynlighet og møter ikke kravet å føre med «stor sannsynlighet (...) til helbredelse eller vesentlig bedring» (phvl. § 4-4).
Den terapeutiske alliansen fremmer daglig fungering for 10% av pasientene (de Beer et al. 2024).
Bagnall et al. 2003 side 134: «In most trials, improvement was defined as a 20% reduction on the BPRS or PANSS scales. This was not likely to mark a clinically significant improvement», dvs. «minimal response» tilfredsstiller ikke lovkravet om «vesentlig bedring» (phvl. § 4-4). NOU 2019:14 side 527 om kravet til vesentlig bedring: «(H)er er terskelen for «respons» satt meget lavt (minst 20 prosent bedring på Positive and Negative Symptom Scale), så lavt at effekten neppe vil være vesentlig og egnet til å oppveie de negative sidene ved inngrepet.»
Leichsenring et al. 2022: The efficacy of psychotherapies and pharmacotherapies for mental disorders in adults: an umbrella review and meta-analytic evaluation of recent meta-analyses. «After more than half a century of research, thousands of RCTs and millions of invested funds, the effect sizes of psychotherapies and pharmacotherapies for mental disorders are limited, suggesting a ceiling effect for treatment research as presently conducted. A paradigm shift in research seems to be required to achieve further progress.»
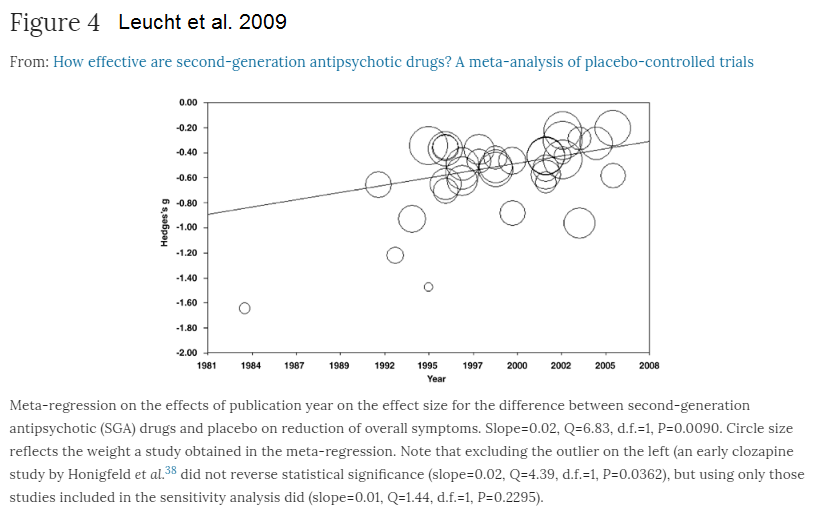
Leucht et al 2009 har funnet at effektene i studiene var høyere før (se Figure 4) som forklarer noe av avvikene mellom Paulsrud/Leucht og retningslinjene fra 2013. Leucht et al. 2009 finner for 41% minus 24% for pseudo-placebo (1) en minimal response (20-30%) lik 17% dvs. NNT=6 som er med i referansene av retningslinjene men ble ikke tatt hensyn til. 47% av deltagerne sluttet å ta medisinen.
Når 50% symptomlette (god response) for 9% av pasientene blir betegnet som revolusjon så er placebo-effekten en enda større revolusjon. Dette gjelder alle studiene. Hvor er «det store flertallet (der) medisiner bidrar til symptomlette»? Er psykiaternes syn evidensbasert?
“The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable.” (Danborg et al. 2019). A study of the situation in Demark found that “Patients’ rights and the law were not being respected” (Gøtzsche et al. 2019).
Paulsrud-utvalget angir 25% for å hindre tilbakefall. Leucht et al 2012 angir NNT=3 for beskyttelse mot «tilbakefall» og blir brukt av FHI 2019. Tilbakefall er definert forskjellig: klinisk vurdering, behov for medisiner, «rating scales» og behov for innleggelse. Leucht et al, 2012 mangler antipsykotikanaive pasienter, derfor blir det seponeringseffekt som forplanter seg over et år. Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %. Det betyr stryk fordi Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis er ikke oppnådd.
«Meta-analyses of withdrawal studies have suggested that antipsychotic discontinuation may also increase the risk of relapse over and above the risk because of the underlying disorder» (Moncrieff 2006).
|
kilde |
definisjon effekt |
effekt |
effektstørrelse NNT |
|
Paulsrud utvalg 2011 |
? |
vedlikehold |
NNT=4 |
|
Leucht et al. 2012 |
klinisk bedømmelse, medisinbruk, skala |
vedlikehold |
NNT=3 |
|
? |
opphør |
NNT=4 |
|
|
> 30% PANSS worse |
Relapse, adverse events |
||
|
|
livskvalitet |
NNT=10 |
|
|
|
sosial fungering |
NNT=7 |
|
|
Etter to år |
funksjonell recovery |
negativ dvs. fordel for seponering |
Oversikten over symptomreduksjon viser at definisjonen av effekten har sterk innflytelse på resultatet. 2 av kildene opplyser ikke hvordan tilbakefall er definert og Leucht et al. 2012 omfatter mange forskjellige definisjoner.
Beskyttelse mot «tilbakefall» NNT=3 (Leucht et al, 2012). Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %. Forskjellen mellom gruppene oppstår i den første måned etter seponering og holder seg konstant etterpå. Konklusjonene for videre forskning er "focus on outcomes of social participation and clarify the long-term morbidity and mortality".“… nothing is known about the effects of antipsychotic drugs compared to placebo after three years” (Leucht et al. 2012, p. 27). Number of participants employed: 7 to 12 months 504 per 1000 for Control and 484 per 1000 for Maintenance.
Det påstås altså at vedlikeholdsmedisinering beskytter mot tilbakefall, men effekten er tidsavhengig ifølge Ceraso et al. 2020. Schlier et al. 2023 gjennomførte den første metaanalysen som samler langtidseffektene av antipsykotisk vedlikehold versus seponering på funksjonell recovery hos personer med schizofrenispekterforstyrrelser. Resultatet var at fordelen ved vedlikehold forsvinner etter to år. Den kliniske erfaring at sykdommen kommer tilbake ved seponering er et synsbedrag da abstinens ignoreres.
Vedlikeholdsmedisinering er også tatt opp i Ceraso et al. 2022: A Cochrane Systematic Review and Meta-analysis. I tillegg til NNT 3 for beskyttelse for «tilbakefall» er her reinnleggelse (NNT 9) , livskvalitet (NNT 10) og sosial fungering (NNT 7) med som gjenspeiler recovery bedre. Det viser seg at det er bare mellom 10% og 14% av pasientene som har fordeler dvs. veldig langt fra «stor sannsynlighet».
Schlier et al. 2023 gjennomførte den første metaanalysen som samler langtidseffektene av antipsykotisk vedlikehold versus seponering på funksjonell recovery hos personer med schizofrenispekterforstyrrelser. Resultatet var at fordelen ved vedlikehold forsvinner etter to år. Ceraso et al. 2020 Fig. 10 har også funnet tidsavhengighet.
Studiene har som regel ingen reelle placebo grupper, men er egentlig seponeringsforsøk. Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner akutt antipsykotika behandling med placebo eller psykososial terapi. Folkehelseinstituttet konkluderer derfor i Nytteverdien av behandling for voksne med primær psykose: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.» Det gjelder også for studier av forebygging av tilbakefall.
(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier. Smedslund, Stoltenberg Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729.
Opptil 80% av pasientene med de verste sykdomsutslagene blir ekskludert (Humphreys 2017). Det er rimelig å anta at de med de verste sykdomsutslagene ofte er den samme gruppe som vurderes underlagt tvangsmedisinering. Odlaug et al. 2014 konkluderer for «39 kliniske studier og fant 72% av de 325 pasientene ville blitt ekskludert fra studier utført mellom 1980 og 2010». Hoertel et al 2013 rapporterer at 80% med «panic disorder» har blitt ekskludert fra studiene om schizofreni.
Påvirker finansiering resultatene av legemiddelstudier? Ja, så absolutt, hevder forskl erne bak ny undersøkelse. 97 prosent av legemiddelstudier støtter sponsoren (forskning.no med referanse til Flacco, M.E. et al 2015)
Danborg et al. 14 September 2019: «Benefits and harms of antipsychotic drugs in drug-naïve patients with psychosis: A systematic review» konkluderer: «The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable...We believe there is no justification for using antipsychotics in patients with psychosis or schizophrenia spectrum disorders, particular not as long-term treatment. Patients should not be subjected to forced treatment with antipsychotics, as it is impossible to argue that this is in the patient’s own interest.»
Den lave symptomdempingseffekt i begynnelsen er altså usikker og dårlig dokumentert. Det finnes ingen evidens for langtidseffekt.
Er retningslinjene «Utredning, behandling og oppfølging av personer med psykoselidelser» forskningsbasert?
|
Retningslinjene |
Forsking |
|
Effekt angis NNT=2,2 – NNT=3,3 |
Uten angivelse av nivået av symptomreduksjon. Utdatert fra 90-tallet. Leucht 2017 angir NNT 11 for god symptomreduskjosn |
|
Pasienter som er til førstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år |
Andre retningslinjer foreslår et år. Når det er få (9%) pasienter som får god symptomdemping fører det galt avsted når nesten alle ender opp med å bli medisinert. Lex Wunderink 2019 har løftet ideer om nedtrapping og mer selektert bruk inkludert kortere vedlikeholdsbehandling. |
|
Legemidler med antipsykotisk effekt er en av de behandlingsformene som har godt dokumentert virkning på symptomene ved psykoselidelser |
Ingen langtidsevidens, usikker lav (9%) korttidseffekt for god akutt symptomdemping, de refererete studiene er fra 90-tallet og utdatert. |
|
Ved adekvat legemiddelbehandling blir over halvparten upsykotiske i løpet av tre måneder: |
Ingen referanse. Hva er «upsykotisk»? |
|
FEP bør tilbys vedlikeholdsbehandling i to år. |
Vilkårlig. |
|
Pasienter med tilbakefall bør tilbys langvarig vedlikeholds-behandling (opp til fem år). |
Ingen evidens (Sohler et al. 2016). |
Norsk legemiddelhåndbok nevner ca. 11 mulige bivirkninger bl. a. sedasjon, metabolske (f. eks. vektøkning, diabetes), motoriske bivirkninger (f. eks. parkinsonisme, kriblende uro), tardive dyskinesier og intellektuell og emosjonell hemning. Her er et utvalg av bivirkninger:
|
kilde |
type |
pasienter i % |
|
cramping of the tongue and the muscles of the throat, or visual cramps (early dyskinesia) |
2-25% |
|
|
limitations on movement, rigid gaze, trembling (drug-induced Parkinson syndrome) |
15-30% |
|
|
tortuous restlessness of the legs (akathisia) |
20-25% |
|
|
permanent involuntary movement, especially of the tongue, mouth or facial muscles (tardive dyskinesia) |
15-20% |
|
|
tardive dyskinesier hos så mange som 15-30% av de pasientene som får antipsykotiske medikamenter i 3 måneder eller lengre.» |
15-30% |
|
|
Weigt gain > 7% |
1,5-16% |
|
|
Somnolence |
2,4-14% |
Bivirkningene rammer 94% (Lindström E et al 2001) av pasientene, god symptomlette oppnåes av 9% farmasyøtisk effekt ifølge Leucht et al. 2017. ONWARDMentalHealth.com Infographics angi at 94% av pasientene opplever bivirkninger med henvisning til Lindström E et al., 2001:
74% stop antipsychoyics due to poor risk/reward
77% with chronic psychosis don't have a good response
86% respond just as well to placebo as they do to antipsychitics
94% of people on antipsychoyics expierience side effects
Antipsychotics accelerate brain atrophy: the more are taken, the faster the brain shrinks
The > the number of antipsychotics taken together, the shorter life expectancy
3X risk of diabetes and large weight gain common on antipsychotics
2-3X lesslikely to be amployed if on antipsychotics long-term
2-5X less likely to recover on antipsychotics long-term
2X greater risk of cardiac death for the elderly on antipsychotics
Hvis man forutsetter at hver pasient blir bare rammet av en
bivirkning så er det altså mellom 55.9% og 100% av pasientene som
rammes av dette utvalg av 6 av 11 bivirkninger. Hvis en pasient blir
rammet av flere bivirkninger samtidig så blir det færre pasienter
men den enkelte rammes hardere.
Iversen et al. 2017: Side effect burden of antipsychotic drugs in real life - Impact of gender and polypharmacy. « Use of antipsychotics showed significant associations to neurologic and sexual symptoms, sedation and weight gain, and >75% of antipsychotics-users reported side effects.»
Leslie Citrome 2011 angir («number needed to harm» (NNH) for bivirkning "Weight gain ≥7%", Somnolence og Akathisia (manglende evne å sitte stille)" for 10 forskjellige antipsykotika. Verdiene varierer sterkt med bivirkning og antipsykotisk middel mellom NNH=6 for vektøkning av Olansopine og 100 for akatisi for Ziprasidone (se tabell).
Citrome 2016 angir bivirkninger for lurasidone og quetiapine XR:
|
|
weight gain of >7% |
akathisia |
headache |
insomnia |
|
lurasidone |
14,00% |
13% |
11% |
8% |
|
quetiapine XR |
27,50% |
15% |
9% |
9% |
Brandt et al. 2020: «Antipsychotic Withdrawal Symptoms: A Systematic Review and Meta-Analysis» finner «NNH of 3 was calculated for the occurrence of withdrawal symptoms after antipsychotic discontinuation. Withdrawal symptoms appear to occur frequently after abrupt discontinuation of an oral antipsychotic.»
I en informasjonsbrosjyre utarbeidet av fagfolk og pasientorganisasjonene (Antipsychotics Information Brochure) blir bivirkningene og mange medisinfrie alternativer oppført for dem som nekter antipsykotika.
Det viser seg at kognitiv terapi som ikke har disse bivirkningene har ingen problemer å oppnå større effekt i begynnelsen (3) med mange flere studier enn FHI finner i «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (Dalsbø et al., 2019, FHI) «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»
Leucht et al. 2017 har funnet (“Sixty Years of Placebo-Controlled Antipsychotic Drug Trials in Acute Schizophrenia”) «god respons» for akutt psykose at 23% minus 14% placebo dvs. 9%, reduksjon av symptomene, dvs. NNT=11.
Det finnes ingen evidens for vedlikeholdsbehandling ut over 3 år (FHI: ISBN 978-82-8121-958-8). Bjornestad, Larsen et al. 2017 innrømmer at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al. 2015)...» Dermed er positive effekter for få pasienter ikke evidensbasert etter 3 år og ikke sannsynliggjort.
Edsvoren erklæring Robert Whitaker 1. June 2016 oppsumerer:
In summary, the research literature reveals the following:
a) Antipsychotics increase the likelihood that a person will become chronically ill.
b) Long-term recovery rates are much higher for unmedicated patients than for those who are maintained on antipsychotic drugs.
c) Antipsychotics cause a host of debilitating physical, emotional and cognitive side effects, and lead to early death.
d) The new “atypical” antipsychotics are not better than the old ones in terms of their safety and tolerability, and quality of life may even be worse on the new drugs than on the old ones.
Allikevel har psykiatrien drevet med vedlikeholdsmedisinering uten evidens i 60 år, et uetisk sjansespill uten kunnskapsgrunnlag.
Selv om det finnes ingen evidens for langtidsbruk av antipsykotika (Bjornestad et al. 2017 ,Sohler et al. 2015) finner av de ansatte 86% langvarig tvangsmedisinering nyttig og 4% unyttig.
96% av pasientene under tvang medisineres (Bjerkan og Bjørngaard 2011). Ifølge Leucht et al. 2017 er 77% av pasientene behandlingsresistente non-responders, dvs. mer enn 70% blir medisinert uten nytte av medisinen. Det er både ufornuftig og faglig uforsvarlig, da bivirkningene dermed ignoreres og kronisk sykdom fremmes. Ufornuften har dominert og diktert i psykiatrien i 60 år.
I forarbeidene til lov om psykisk helsevern Ot. Prp. Nr. 11 (1998-1999) kapittel 8.4.6 var «Departementet (...) av den oppfatning at et strengt faglig forsvarlighetskriterium, krav om grundige forundersøkelser og et krav om «stor sannsynlighet» for at tvangsbehandlingen ville ha en positiv effekt, ville sikre mot overtredelse av EMK artikkel 3» (forbud mot tortur).
Sivilombudsmannens (SOM) uttalelse 21.1.2019 (2017/3156) "Fylkesmannens vedtak om tvangsmedisinering – krav om «stor sannsynlighet» for vesentlig positiv effekt og enkelte andre vilkår ":
"Ettersom
Fylkesmannen har lagt til grunn en uriktig forståelse av kravet til
stor sannsynlighet og dermed en uriktig rettsanvendelse, er vedtakene
om tvangsmedisinering ulovlige.
Ombudsmannen ber dessuten
Fylkesmannen vurdere hvordan det kan bøtes på den urett som er
begått overfor klageren."
Recovery brukes i flere betydninger og har fått øket oppmerksomhet og er nå blitt mainstream. Opptrappingplanen for psykisk helse nevner brukerens/pasientens «behov som utgangspunkt», å «mestre av eget liv», «vellykket tilbakeføring til arbeidslivet» og «å inngå i en sosial sammenheng med familie og venner» (Ottar Ness 2015, pdf). WHOs Mental Health Action Plan 2013-2020 er med vektlegging på recovery. Regjeringens strategi for god psykisk helse (2017–2022) «Mestre hele livet» bygger på WHOs plan og The European Mental Health Action Plan 2013–2020 jfr. EU JOINT ACTION 2016.
Bjornestad, Jone et al. 2017 der 10 psykiaterne fant i “Antipsychotic treatment: experiences of fully recovered service users”: “(b)etween 8.1 and 20% of service users with FEP achieve clinical recovery (Jaaskelainen et al., 2013)”. Faktum er altså at recovery rater med standard behandling forverret seg i løpet av årene: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996» ifølge Jaaskelainen et al. 2013.
Hvordan innvirker langtids nevroleptika bruk recovery?
Harrow, M. & Jobe, T.H. (2012), Harrow et al 2014 langtidsstudie viser at pasienter med diagnose schizofreni underlagt medikamentfrie behandling klarer seg bedre i det lange løp dvs. 50% ble vesentlig bedre (høyere «recovery rate») etter 15 år sammenlignet med 5%.
Wunderinks randomiserte studie replikerte resultatene. Etter 7 år oppnår 40.4% recovery uten og 17.6% med nevroleptika.
Harrow, M. & Jobe, T.H. (2017) konkluderer i “A 20-Year multi-followup longitudinal study assessing whether antipsychotic medications contribute to work functioning in schizophrenia”:
“Negative evidence on the long-term efficacy of antipsychotics have emerged from our own longitudinal studies and the longitudinal studies of Wunderink, of Moilanen, Jääskeläinena and colleagues using data from the Northern Finland Birth Cohort Study, by data from the Danish OPUS trials (Wils et al 2017) the study of Lincoln and Jung in Germany, and the studies of Bland in Canada,” (Bland R. C. and Orn H. (1978): 14-year outcome in early schizophrenia; Acta. Psychiatrica Scandinavica 58,327-338) the authors write. “These longitudinal studies have not shown positive effects for patients with schizophrenia prescribed antipsychotic for prolonged periods. In addition to the results indicating the rarity of periods of complete recovery for patients with schizophrenia prescribed antipsychotics for prolonged intervals, our research has indicated a significantly higher rate of periods of recovery for patients with schizophrenia who have gone off antipsychotics for prolonged intervals.”
Harrow, M. & Jobe, T.H. (2018) :
Wunderink et al in the Netherlands, our own Chicago Followup Study, the Suffolk County study of Kotov et al in the US, and the long-term data provided by the Danish OPUS trial, the AESOP-10 study in England, the Finnish Birth Cohort Study, the Alberta Hospital Follow-Up Study in Western Canada, and the international follow-up study by Harrison et al are research programs included samples studied from 7 to 20 years. Unlike short-term studies, none of them showed positive long-term results.
Harrow, Jobe, Liping Tong (2021): Twenty-year effects of antipsychotics in schizophrenia and affective psychotic disorders:
“These and previous data indicate that after 2 years, antipsychotics no longer reduce psychotic symptoms and participants not on antipsychotic perform better.” Recovery Rate Six Times Higher For Those Who Stop Antipsychotics Within Two Years
Schlier et al. 2023: «Time-dependent effect of antipsychotic discontinuation and dose reduction on social functioning and subjective quality of life–a multilevel meta-analysis» finner angående recovery at langtidsstudier forbedret recovery etter seponering, noe som tyder på en tidsavhengig effekt av antipsykotisk vedlikehold. Med lengre tid øker recovery.
Minimale doser av nevroleptika er fordelaktig. «A Guide to Minimal Use of Neuroleptics: Why and How by Volkmar Aderhold, MD and Peter Stastny, MD, June 2015» gir en oversikt og begrunnelse for lavere doser av nevroleptika for færre pasienter over kortere tid. I "Brain changes through neuroleptics and therapeutic consequences" ser Volkmar Aderhold på forandringer i hjernen og mulige konsekvensene for behandlingen. «Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt. Álvarez-Jiménez et al 2012 fremhever at tidlig recovery orientering er fordelaktig for å forebygge kroniske symptomer og uførhet. Andere studier anbefaler at minimal dose av nevroleptika for færre pasienter over kortere tid (Alvarez-Jimenez, Wunderink et al. 2016) er fordelaktig. "Antipsychotics should be used more selectively, for shorter durations and with lowest possible effective dose." (Weinmann et al. 2010). Zhou Y, et al 2018: «Dose reduction of risperidone and olanzapine can improve cognitive function and negative symptoms in stable schizophrenic patients» [published online February 1, 2018. «Reducing antipsychotic drugs in stable patients with chronic schizophrenia or schizoaffective disorder: a randomized controlled pilot trial» (Huhn et al. 2020) viser at 40% reduksjon av dosen av antipsykotika er mulig.].
Bola and Mosher 2003 compares Therapeutic Milieu vs Medications in the Hospital. Mean Effect Size (r) = 0.19 in favour of therapeutic milieu. Completing subjects had significantly better composite outcomes of a medium effect size at Soteria (+.47 SD, p =.03). Completing subjects with schizophrenia exhibited a large effect size benefit with Soteria treatment (+.81 SD, p =.02), particularly in domains of psychopathology, work, and social functioning. In addition, only 58% of Soteria subjects received antipsychotic medications during the follow-up period, and only 19% were continuously maintained on antipsychotic medications.
JR Bola et al. 2009: Psychosocial treatment, antipsychotic postponement, and low-dose medication strategies in first-episode psychosis: a review of the literature. «This review concluded that initial psychosocial treatment combined with time-limited postponement of antipsychotic medications may reduce long-term medication dependence and help to discriminate between similar (but pathophysiologically different) diagnostic entities for patients with early-episode schizophrenia.» Rappaport et al. 1978, Bola & Mosher 2003, Lehtinen et al. 2000 omfatter ca. 40% til 60% pasienter medisinfri og oppnår 17% sammenslått effekt størrelse.
Jaakko Seikkula et al 2010 (Journal Psychosis Volume 3, 2011 - Issue 3) fant mer enn 80% recovery langtids effekt for første episode psykotiske pasienter behandlet med «Open Dialogue Therapy» i Western Lapland: Dette viser fordelene ved å bruke ikke mye medisiner støttet av psykososial omsorg. 19 % var uføretrygdet eller syk etter 5 år med 17% på nevroleptika (Scientific Symposium). Med 75% på nevroleptika etter gjeldene retningslinjer var 62 % uføretrygdet eller syk etter 5 år. Sammenliknet med Open dialogue tilsvarer det omtrent 40 % økning i uføretrygd/sykdom. Forekomsten av psykoser ble redusert fra 33 til 2 per 100 000 innbyggere per år.
I Norge blir 9% av pasientene tvangsmedisinert ifølge en rapport av SINTEF (2012) i Heidenheim 0,03% som viser at tvangsmedisinering er unødvendig og kan forbys. I delstaten Baden-Württemberg blir 0,7 % av pasientene medisinert.
Obduksjon viser at 40% av psykisk syke dør av forgiftning. Kunwald, Banner et al. 2019 SURVIVE - LAD DE DØDE GAVNE DE LEVENDE. Et obduktionsbaseret studie af årsagerne til tidlig død blandt personer med psykisk sygdom.
2022 Institut for Menneskerettigheder, Danmarks Nationale Menneskerettighedsinstitution VIDEN OM TIDLIG DØD I PSYKIATRIEN. EN UNDERSØGELSE AF, HVORDAN RETSLÆGELIGE OBDUKTIONER KAN FREMME RETTIGHEDER FOR MENNESKER MED PSYKISKE LIDELSER. Dette ble også foreslått til Norges nasjonale institusjon for menneskerettigheter.
Psykofarmaka i hjertevæv kan være årsag til pludselig død. Koncentrationen af psykofarmaka, der kan udløse alvorlige hjerterytmeforstyrrelser, svinger ifølge nyt ph.d.-studie i retskemi voldsomt hos obducerede psykisk syge og er hos nogle op til 20 gange højere end det, der regnes for normale værdier i blodet. Det kan være en kilde til uforklarlige dødsfald, advarer, se Dagens Medicin, 15/02/2019.
Nevroleptika for færre pasienter over kortere tid og med minimale doser fremmer recovery. Tomi Bergström, Jaakko Seikkula et al. 2018 (4) sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD. Denne registerstudie beskriver fakta/realitet i Finland. Da det er fra to forskjellige regioner med forskjellig behanding gjenspeiler det en slags naturlig randomisering. Drastisk reduksjon av nevroleptika bruken gir bedre behandlingsresultater.
I 2017 kom FNs spesialrapportør for rett på helse, Dr. Dainius Pūras, med rapporten “Report of the Special Rapporteur on the right of everyone to the enjoyment of the highest attainable standard of physical and mental health”, til Menneskerettighetsrådet. Det etterlyses en revolusjon dvs. radikale endringer i behandlingen i psykisk helsefeltet. Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykka.
Dei tre største hindera for reform er:
den dominerande biomedisinske tilnærminga,
maktubalansar; legen bestemmer einsidig kva behandling som er best for mennesket som søker hjelp, og
feil og manglar, både i kunnskapsgrunnlag og forsking, med tette band til legemiddelindustrien.
Det må til et skifte, til ei mer heilhetlig, human tilnærming, der det blir sett til andre stader i verda: der mennesket kan bli og blir friske, selv av de mest alvorlege psykiske helsetilstandene, og kan leve sitt liv rikt og til det fulle deretter.
«Psykisk helsevern koster samfunnet ekstremt mye, og vi kunne fått til dobbelt så mye med halvparten av de pengene som brukes i dag» Didrik Heggdal har skapt en revolusjon innen psykisk helsevern i Norge, og er grunnleggeren av BET-behandlingen (Basal Eksponeringsterapi).
WHO følgte opp med: New WHO guidance seeks to put an end to human rights violations in mental health care:
“This comprehensive new guidance provides a strong argument for a much faster transition from mental health services that use coercion and focus almost exclusively on the use of medication to manage symptoms of mental health conditions, to a more holistic approach that takes into account the specific circumstances and wishes of the individual and offers a variety of approaches for treatment and support,” said Dr Michelle Funk of the Department of Mental Health and Substance Use, who led the development of the guidance.
Modellprogrammer som nevnes er f. eks.: Open dialogue, Basal eksponeringsterapi (BET), Heidenheim klinikk og Soteria Berne.
I «Ti bud for behandling med psykofarmaka» (Tidsskr Nor Legeforen 2015; 135: 16-7 doi: 10.4045/tidsskr.14.1143) skrive farmakologer: «Det finnes lett tilgjengelige behandlingsanbefalinger for psykiske lidelser, og det er utarbeidet retningslinjer og indikasjoner for hvert enkelt legemiddel. Det finnes flere anbefalinger for god legemiddelbehandling. Gjennom erfaring ved psykiatriske og farmakologiske avdelinger har vi sett at det likevel er vanlig å behandle pasienter med legemiddelkombinasjoner som ikke er dokumentert, i doser som ikke er anbefalt og på ikke-godkjent indikasjon. Vi ser dette daglig på rekvisisjonsskjemaer, i blodprøver og blant pasienter på psykofarmakologisk poliklinikk.» Ingerssen er en sammenlikning med somatikken:
Du er på legevakten fordi du har vondt i halsen. Etter å ha blitt undersøkt får du resept på et antibiotikum. En uke senere er du fortsatt like dårlig. Fastlegen din mener et nytt legemiddel vil fungere bedre og skriver ut dette i tillegg, siden det ikke kan utelukkes at du kunne vært enda verre uten det første legemidlet. Etter to uker med behandling er du heldigvis nesten frisk. Legen din vil likevel at du skal fortsette med begge legemidlene i halv dose en stund til for å forebygge tilbakefall. I tillegg skriver han ut medisin mot virus, siden det ikke er helt sikkert at det var bakterier som gjorde deg syk.
Dette er ikke en sann historie. Leger i Norge skal ikke behandle infeksjoner på denne måten. Men dersom vi endrer litt på historien og bytter halsinfeksjon og antibiotika med psykisk lidelse og psykofarmaka, er den dessverre ikke like usannsynlig.
«Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16.
«Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
Lav symptomletteeffekt i begynnelsen, ingen evidens for langtidseffekt, bivirkningene, omfang av negative virkninger (Levine 2012), kritikk av studiene støtter også et paradigmeskifte til lavere doser for færre pasienter over kortere tid (2,3).
Disse problemene har pasienter forstått: «Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
13,3% av brukerne av nevroleptika beretter om positive og 57,7% av negative erfaringer. (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Gøtzsche et al. 2020: Systematic violations of patients’ rights and safety: Forced medication of a cohort of 30 patients. «The power imbalance was extreme, the patients felt misunderstood and ignored, their legal protection was a sham, and the harm done was immense. The violation of patient rights is a global problem. We suggest that forced medication be abandoned.»
Pasientene deler ikke psykiatriens myter om at alle må medisineres og mer enn to tredjedeler (CATIE 72 %) slutter pga. bivirkninger og manglende positiv virkning. Kunnskapssenteret (2009). Effekt og sikkerhet av første- og annengenerasjons antipsykotika ved schizofreni hos voksne. Rapport 8–2009 rapporterer side 76: «Pasienter som behandles med antipsykotika har vist å ha stort frafall fra behandlingen (39). ... Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene».
Bjornestad, Jone et al. 2017 intervjuer pasienter om recovery erfaringer. Bjornestad, Jone et al. 2018 undersøker erfaringer av til friskede pasienter med psykoterapi.
Jemima Thompson et al. 2019: Nevroleptiske medisiner endrer erkjennelse, følelser og motivasjon. Disse effektene kan være forbundet med å redusere intensiteten og effekten av symptomer, men påvirker også folks følelse av selvtillit og mestring. Å forstå hvordan effektene av nevroleptika oppleves av de som tar dem, er viktig for å utvikle en mer samarbeidende tilnærming til medikamentell behandling i psykose og schizofreni.
Brukerorganisasjonene Hvite Ørn og We Shall Overcome har kommet med en kommentar til innhold og arbeidsprosess at faglige råd ekskluderte tvangsmedisinering: «Måten den biomedisinske psykiatrien møter psykoserammede pasienter på, med ”realitetsorientering” om at medikamenter er nødvendig og eneste løsning samt trusler om tvangsmedisinering, skaper et alvorlig konfliktklima som igjen trigger aggresjon og raseri hos pasientene».
Hvordan klarer psykiaterne å overbevise 97,3% av pasientene (Bergström et al. 2018) å ta antipsykotoka når det er bare evidens for at 9% opplever god symptomlette for akutte psykoser?
I «Som dag og natt? Om forskjellen i forståelse mellom misfornøyde brukere og ansatte.» (AFI-notat 9/2011) kommer det fram at «Pasientene og personalet har ulikt syn på om medisiner er nødvendig. En av de mest fremtreende forskjellene mellom pasienter og personalet er synet på bruk av tvang.»
Merete Nesset fortalte i sitt foredrag på Amaliedagene 2018 å ha blitt forklart: "Du har en alvorlig sinnslidelse og må stå på medisiner resten av livet" (psykiater Torgeir Husby) og "Uten disse medisiner blir hjernen din ødelagt. Det viser internasjonal forskning" (Synne Sørheim). Psykiaterne Husby og Sørheim er offentlig kjent gjennom den første Breivik sakkyndigerklæring. Tingretten hadde gode grunner å underkjenne denne rettspsykiatriske vurdering. En ansatt fortalte: «Min primæroppgave er på avdelingen er å realitetsorientere sånna gærninger som deg». Hva om psykiatri feier på sin egen dør og slutter å fornærme alvorlig lidende pasienter?
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.»(«BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
Medikamentfri psykiatrisk behandling – hva mener pasientene? (https://tidsskriftet.no/2019/10/kort-rapport/medikamentfri-psykiatrisk-behandling-hva-mener-pasientene) konkluderer:
52 av 100 pasienter ville ha ønsket et medikamentfritt behandlingstilbud dersom det fantes. Høyest andel ble registrert blant pasienter innlagt på tvang (10 av 13 pasienter) og blant de som opplevde minst nytte av sine medisiner (17 av 25). Selv blant pasienter som oppga god nytte av sine medisiner, var det en betydelig andel som ønsket medisinfrihet (24 av 58). Majoriteten av pasientene hadde lange sykdomsforløp og høyt forbruk av psykofarmaka.
KBT: Rapport – Frisk uten medikamenter? – En sammenstilling og vurdering av de medikamentfrie behandlingstilbudene i psykisk helsevern. Rapport: 1/2018, utgave 1:
Under oppholdet erfarte flere å kjenne på mestring og utbytte. En positiv tilbakemelding fra flere, var at de følte de fikk flere bein å stå på. Flere av deltakerne følte at det var en rekke verktøy og ressurser de hadde ervervet under oppholdet de kunne ta med seg hjem. Mange fortalte at de opplevde at deres mentale innstilling og perspektiver hadde endret seg, og at dette også endret hvordan de reagerte og håndterte situasjoner og utfordringer.
Sluttrapport Helse Bergen desember 2019: Medikamentfriebehandlingsforløp for personer med psykoselidelser
Behandlingstilbudet har blitt betydelig styrket, ansattes holdninger til medikamentfri behandling er positive og pasienter gir gode tilbakemeldinger.
Standal et al. 2021: Why Service Users Choose Medication-Free Psychiatric Treatment (MFT): A Mixed-Method Study of User Accounts
A majority of participants reported that MFT was their own desire and stated reasons that were related to the intended purpose of MFT (78.26%). Important reasons seem to be the negative effects of medication, struggle with getting alternatives in ordinary health care, and medication use conflicting with values, attitudes, and beliefs.
I FHI Rapport 8–2009 «Effekt av antipsykotika ved schizofreni hos voksne» side 76 står det:
Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene. Det er et problem at pasienter som trenger et legemiddel slutter å ta dette.
De høye frafall som rapporteres for pasienter på antipsykotikabehandling illustrerer at dette er en vanskelig pasientgruppe å behandle. På grunn av sykdommen er mange ofte mistenksomme og skeptiske til behandlingen.
Pasientene får skylden og ansees som problemet. Dokumentert lav effekt (9%) og mange bivirkninger (64%) ignoreres.
Psykiatrisk praksis støttes av følgende myter. Dette har følger:
Det er uetisk å unnlate å medisinere med nevroleptika. Derfor tilbys alle nevroleptika og nesten alle medisineres. Antipsykotikanaive studier er veldig få og mangler i tilstrekkelig antall
«Tilbakefall» etter seponering skyldes bare at sykdommen kommer tilbake. Derfor blir seponeringseffekter feiltolket og det oppfattes ikke at det er feil å medisinere alle pasienter
Studier med 2 års lenge er tilstrekkelig og støtter langtidsmedisinering. Manglende evidens ignoreres, dvs. 60 års eksperimentell sjansespill med pasienters helse videreføres. Studier med erfaringsdata (mange nevnt i Harrow et al. 2017) og registerstudier (Bergstrøm et al. 2018) som viser at den nåværende overmedisineringen er helseskadelig blir ignorert
Psykiatriens maktelite har lurt seg selv med historieforfalskning, realitetsfornektelse, uvilje å rette feil, og motstand mot nødvendige forbedringer til å forsvare disse fortellingene som legitimerer medisinering av nesten alle (Bergstrøm et al. 2018: 97%) som støttes av ulovlig tvangsmedisinering.
Hvordan defineres «effekt»?
Opplyses at virkningen av «antipsykotika» er symptomreduksjon ikke helbredelse av psykosen?
Opplyses om størrelsen av symptom reduksjonen?
Er placebo-effekten regnet med i effekten?
Opplyses om antipsykotikanaive pasienter mangler i studiene som ligger til grunn?
Dette kan føre til empowerment av pasientene og lesere av psykiatriens påstander.
Ifølge retningslinjene skal alle pasienter behandles med både antipsykotika og psykososial behandling. Den nyeste forskning viser at psyksosial terapi alene er ikke dårligere enn sammen med antipsykotika: Francey et al. 2020 «The selected sample recruited to this study, psychosocial treatment alone was not inferior to psychosocial treatment plus antipsychotic medication». Morrison et al. 2020: «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis.» Dermed er antipsykotika ikke nødvendig, sett fra behandlingseffekt.
Ifølge Nasjonale retningslinjer tilbys alle med diagnose psykose medisinering med nevroleptika. Nesten alle blir medisinert (TIPS medisinerte alle, Svedberg et al. 2001 93%, Waterreus et al., 2012 90%). «A Guide to Minimal Use of Neuroleptics: Why and How by Volkmar Aderhold, MD and Peter Stastny, MD, June 2015» gir en oversikt og begrunnelse for for lavere doser av nevroleptika for færre pasienter over kortere tid. «Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16. I "Brain changes through neuroleptics and therapeutic consequences" ser Volkmar Aderhold på forandringer i hjernen og mulige negative konsekvensene for behandlingen. "Antipsychotics should be used more selectively, for shorter durations and with lowest possible effective dose." (Weinmann et al. 2010). Alvarez-Jimenez, Wunderink et al. 2016 anbefaler at minimal dose av nevroleptika for færre pasienter over kortere tid. Zhou Y, et al 2018: «Dose reduction of risperidone and olanzapine can improve cognitive function and negative symptoms in stable schizophrenic patients» [published online February 1, 2018].
TianHong Zhang et al. 2020: Real-world effectiveness of antipsychotic treatment in psychosis prevention ...from the SHARP «Administration of antipsychotics to clinical high risk (CHR) patients is potentially harmful with no preventive benefits»
Carpender et al. 2021: Antipsychotic Medications: Flawed Concepts and Ethics. «“AP medications are the treatment for schizophrenia?” Two corrections: AP medications are “a” treatment for “some aspects” of schizophrenia. The correction avoids the implication of comprehensive efficacy or the need to regard other aspects as incidental or optional....Second, there are multiple other medications and non-pharmacological interventions, which are used to treat people with schizophrenia.»
Økonomiske konsekvenser av redusert bruk: I år 2012 var «8399 individuals with schizophrenia». Samlete kostnader var NOK 7 913 534 423.- (Prevalence, Employment Rate, and Cost of Schizophrenia in a High-Income Welfare Society: A Population-Based Study Using Comprehensive Health and Welfare Registers. October 2015 Schizophrenia Bulletin DOI: 10.1093/schbul/sbv141). Ville halvering av antipsykotika bruk forbedre pasientenes helse og halvere kostnadene? Eller kunne det behandles dobbelt så mange?
Dessverre hindrer en kunnskapsresistent, endringsresistent og realitetsfjern feiloppfatninger at "hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet."(Legetidsskrift, 12.05.2017) at lave doser til færre pasienter over kortere tid blir realitet. En faktasjekk avslører at det er en myte at antipsykotika er en «revolusjon i behandlingen».
Peter Gøtzsche: A New Paradigm for Testing Psychiatric Drugs Is Needed:
The prevailing paradigm has served the patients and society badly. If we treat people with bacterial infections with antibiotics, we will cure some of them, but in psychiatry, the opposite happens. The increase in usage of psychiatric drugs has been accompanied by an increase in number of people on disability pension because of mental health problems in all countries where this relationship has been examined. This disaster is mainly caused by seriously flawed drug trials, and the drug companies continue with this deplorable practice.
Suggestions for a new paradigm for testing psychiatric drugs:
The drug industry and doctors with financial conflicts of interest should not be allowed to do clinical trials
To avoid withdrawal effects, only patients who have not received the drug or similar drugs before should be included
Psychiatric drugs should not be compared with placebo but with interventions that have a documented effect
To be reliable, the trials should have a follow-up over several years
Maintenance studies should not be performed. They are flawed by withdrawal effects in the placebo group
Rating scales should not be used. The outcomes should reflect to what degree patients are able to live normal lives, as this is the aim of all psychiatric treatments
Oppfølging:
Robert Whitaker 2014: En psykiatrisk epidemi - illusjoner om psykiatriske legemidler
Peter C. Gøtzsche Dødelig psykiatri og organisert fornektelse, Abstrakt forlag 2015
Johannessen et al. 2021: Modern understanding of psychosis: from brain disease to stress disorder. "we must realize that today’s drugs for the most serious mental disorders are not as effective as one might hope"
Interview Scientific American 17. 10. 2020: Has the Drug-Based Approach to Mental Illness Failed? Journalist Robert Whitaker is more concerned than ever that psychiatric medications do more harm than good
Hvite Ørn .12.2019: Den biokjemiske tvangspsykiatrien er i en verdensomfattende tillitskrise https://www.nettavisen.no/nyheter/den-biokjemiske-tvangspsykiatrien-er-i-en-verdensomfattende-tillitskrise/s/12-95-3423897472
Mental Health Survival Kit, Chapter 2: Is Psychiatry Evidence Based? (Part 7) By Peter C. Gøtzsche, MD: The final nails in the coffin of biological psychiatry https://www.madinamerica.com/2021/04/mental-health-survival-kit-chapter-2-part-7/
Misreporting Results and Publication Bias Common in Psychiatry Research Research audit finds biased outcome reporting and publication bias in clinical trials for schizophrenia and bipolar disorder. By Zenobia Morrill https://www.madinamerica.com/2021/04/misreporting-results-publication-bias-common-psychiatry-research/
TianHong Zhang et al. 2020: Real-world effectiveness of antipsychotic treatment in psychosis prevention ...from the SHARP «Administration of antipsychotics to clinical high risk (CHR) patients is potentially harmful with no preventive benefits»
Carpender et al. 2021: Antipsychotic Medications: Flawed Concepts and Ethics. «AP medications are “a” treatment for “some aspects” of schizophrenia. The correction avoids the implication of comprehensive efficacy or the need to regard other aspects as incidental or optional.»
Jaakko Seikkula 2021: Long-term use of medication is based on myths and lack of other skills to help people in most severe crises: Commentary to the article of Peter Goetzsche
Gøtzsche
2018: Psychiatry is a disaster area in healthcare that we need
to focus on
Firstly, the effects of psychiatric drugs are not
specific
Secondly, the research in support of the paradigm is
flawed
Thirdly, the widespread use of psychiatric drugs has been
harmful for the patients.
Fourthly, all attempts at showing that
psychiatric disorders cause brain damage that can be seen on brain
scans have failed.
Psychiatry needs a revolution. Reforms are not
enough
Whitaker,
Gøtzsche 2022: The pervasive financial and scientific
corruption of psychiatric drug trials
CONCLUSIONS: The testing
and marketing of
psychiatric drugs is a commercial enterprise
that is
scientifically corrupt. This corruption turns drugs
that
fail to provide a clinically meaningful benefit into
“safe
and effective” medications that generate
revenues
exceeding $1 billion in their first years on the market.
Bergstrøm 2023: From treatment of mental disorders to the treatment of difficult life situations: A hypothesis and rationale
NRK 15.3.23: 26-åring mener han har fått livet ødelagt av antipsykotiske legemidler. Andreas mistet språket, la på seg 70 kilo og har hatt store motoriske problemer
NRK 26.1.23: Fikk tabletter på sykehjem – slik så kvinnen ut etter 5 måneder. Hun ble skjev i ryggen i løpet av noen måneder, og det ble til slutt ikke mulig å løfte hodet. Flere så likedan ut
NRK 30.1.23: Overlege: – Ikke alle leger vet at dette er bivirkning av medisin. To av ti demens–pasienter får antipsykotika for å roe ned på sykehjem, viser en studie. – En kjempeutfordring, sier forskningssjef.
NRK 1.2.23: Tidligere statsråd og geriater: – Dette er et overgrep mot mennesker. Hennes tidligere kollega klarer ikke lenger å bevege nakken etter at hun fikk tabletter som gis til mennesker med demens.
NRK 22.3.23: Faren ble dobbeltdrapsmann: Et 20 år gammelt TV-intervju gjør datteren opprørt. Pappaen til Sunniva drepte to politimenn. Nå håper hun at historien hans kan føre til endringer i psykiatrien.
4.12.2024: Detaljert kritikk Leucht et al. 2017 og Zhu et al. 2017: Peter C. Gøtzsche, MD. Seriously Misleading Testimony by Psychiatry Professor in Oslo District Court About the Effect of Antipsychotics, 4 December 2024
Robert Whitaker - June 21, 2025: Antipsychotics Do Not Provide a Clinically Meaningful Benefit Over the Short-Term: A Review of the Evidence https://www.madinamerica.com/2025/06/antipsychotics-do-not-provide-a-clinically-meaningful-short-term-benefit-a-review-of-the-evidence/
29.9.2025: Blir medisinhistoriens største skandale fortiet i mediene? av Geir Smedslund om manglende forskningsbasert støtte til psykiatriens praksis og bedrag.
Referanse:
5.11.18: Geir Smedslund, Camilla Stoltenberg, Folkehelseinstituttet: Noen oppklaringer om langtidseffekter av antipsykotika. Tidsskrift for den norske legeforening. 2018;138:1508-9
Drug Info Madinamerica.com: Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders. Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders. Review of the evidence for their short-term use, their adverse effects, and their effect on long-term outcomes. The primary purpose of this review is to detail the research on long-term outcomes: https://www.madinamerica.com/drug-info-antipsychotics-schizophrenia/
Sammenlikning av evidens for nevroleptika og medisinfri behandling. Negativ evidens fra erfaringsdata for langtidsmedisinering http://wkeim.bplaced.net/files/medisinfri-kunnskapsgrunnlag.html
Bergstrøm et al. 2018. Psychiatry Research Volume 270, December 2018, Pages 168-175. The family-oriented open dialogue approach in the treatment of first-episode psychosis: Nineteen–year outcomes https://www.sciencedirect.com/science/article/pii/S0165178117323338
Robert Whitaker 2015: Antipsychotics/Schizophrenia https://www.madinamerica.com/mia-manual/antipsychoticsschizophrenia/
Inner Compass Initiative. "Antipsychotics" This mini-booklet reviews the relative effectiveness, safety and harms of antipsychotic drugs. https://www.theinnercompass.org/learn-unlearn/intervention/antipsychotics