The United Nations Special Rapporteur on the right to health Mr. Pūras has called for «World needs “revolution” in mental health care». “There is now unequivocal evidence of the failures of a system that relies too heavily on the biomedical model of mental health services, including the front-line and excessive use of psychotropic medicines, and yet these models persist”
Urgent Appeal to Norway to discontinue forced treatment immediately by e.g. UN rapporteur on the Right to Health dated 30. January 2017
Både erfaringskunnskapen og forskningen er krystallklar: den medisinske modell med sine diagnoser og medisiner er en folkehelsekatastrofe. Birgit Valla på facebook 2.10.19
Åpent brev til NORMENT og Professor Ingrid Melle, kopi: Norment brukerråd, pasientorganisasjoner, FHI, HOD, Helsedirektorat [tilføyet]
NORMENTs informasjon skal sees på bakgrunn av forskningen om virkningene av antipsykotika. Realitetsorientering med korrekt og presisere gjengivelse foreslås. Korrekt informasjon gjør pasientenes samtykke gyldig. Både et flertall av pasientene, folk som er vant til etterrettelig informasjon og kjent med råd av FNs rapporteur for rett til helse vil sette pris på en korrektur som tjener pasientenes helse. Forståelsen for medisinfri behandling styrkes dermed og forslagene om ytterlige forskning på område (1,2) aktualiseres, dvs. avklaring på spørsmål «Åpner medikamentfritt behandlingstilbud på sikt et paradigmeskifte som kan realisere recovery slik at schizofreni per år reduseres til en brøkdel, sykdom/uføretrygd reduseres til en tredjedel og recovery flerdobles?» Både respekt av umiddelbar slutt på tvangsmedisinering og slutt på eksessiv medisineringen ifølge FNs rapporteur for rett til helse blir lettere realiserbart.
NORMENT informerer under «Vi forsker på Medikamenter» slik:
«Antipsykotiske medisiner er effektive medikamenter ved schizofreni, og har de senere år også blitt tatt i bruk ved bipolar lidelse. Medisinene virker ikke like godt hos alle pasienter og har begrenset effekt på de primære symptomene hos rundt 20 prosent av de som behandles»
Det angies ingen referanse. Ifølge Leucht et al. 2017 er effekten for 23% -14% placebo = 9% av pasientene for god akutt god symptom respons dvs. 77% som tar antipsykotika opplever ikke tilstrekkelig effekt på symptomer og 91% har ikke tilstrekkelig effekt av medisiner når det gjelder god akutt symptomlindring. Antipsykotika brukes ikke bare for FEP men akutt som derfor må legges til grunn.
NORMENT informerer under «Forløp og behandlingsutfall» slik:
Det angies ingen referanse. Opplevelse skal antageligvis legitimere at placebo telles med i effekten. «Full tilbakegang av symptomene» er sikker feil. Antageligvis er minimal symptomlette (20%) lagt til grunn. Nevroleptika brukes akutt ikke bare FEP. 94% av pasientene opplever bivirkninger og derfor slutter mellom 2/3 del opp til 93% av pasientene. Men behandlere ser frafall som problem: «Det er et problem at pasienter som trenger et legemiddel slutter å ta dette. De høye frafall som rapporteres for pasienter på antipsykotikabehandling illustrerer at dette er en vanskelig pasientgruppe å behandle. På grunn av sykdommen er mange ofte mistenksomme og skeptiske til behandlingen.» Derfor synes behandlere at samtykkekompetanse mangler og det kan gjøre tvang «nødvendig».
Professor Ingrid Melle informerer om den historiske utvikling i lysarkforedrag 2019 «Sinnssyk forskning: Arv og miljø» slik:
Andel utskrevet som bedret: 1895-1925: 20%, 1930-1935: 35%, 1955- 1985: 49%, >1986: 31% (se tabell her)
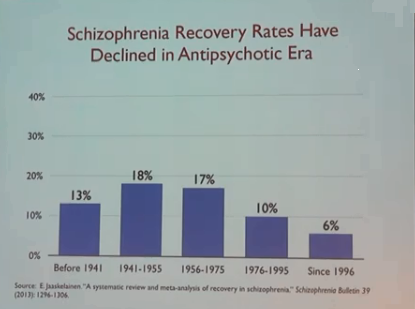
Det er merkelig at 1935 til 1955 er utelatt. Det angis ingen referanse. Når det gjelder recovery så var ifølge Jaaskelinen et al. 2013 utviklingen: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996» dvs. innføringen av antipsykotika korrelerer med en nedgang fra 17,7 til 16,9 % . Registerstudier i USA, Odegard, O 1964 og MCWALTER et al. 1961 viser ingen forbedring når det gjelder utskrivningsrater etter innføringen av antipsykotika. [Allerede den første RCT 1964 av NIMH avslørte at placeboeffekten er ca. 50% større enn den farmasøytiske effekten og nytten er NNT 3, dvs. 3 må behandles for å hjelpe en.]
Warmer 2014 konkluderer «(R)ecovery rates from schizophrenia were not significantlybetter at the end of the twentieth century than they were at the beginning. The arrival of the antipsychotic drugs shortly before 1955 appears to have had little effect on long-term outcome».
Realitetsorienteringen med rettelse og korrektur av informasjonen som gis kan bidra til økt anseelse og aksept av psykiatrien. Et stort flertall blant pasientene og folk som er vant til etterrettelig informasjon vet at NORMENT feilinformerer. FN rapporteuren for rett til helse har tatt til ordet for en radikal forbedring gjennom slutt av eksessiv medisinering og nedbygging av maktforskjellen mellom behandlere og pasienter. Retting av feilinformasjon kan øke forståelsen for FNs rapporteuren sine krav.
Innhold
Feilinformasjon om den historiske utvikling 2
Aldri uforsvarlig å ikke gi medikamenter: 2
Sammenfatning/oppsummering av forskningen som er opptatt av symptomreduksjon 3
Pasienter ønsker ikke overmedisinering 3
Erfaringsdata av recovery 4
Oversikt symptomreduksjon medisinfri: kilder, årstall og effekter 5
FN sin spesialrapportør for rett til helse etterlyser radikalt forandring 6
Psykiatriens myter 6
Konklusjon 7
Presiseringer og feilretting er nødvendig for å heve kvaliteten av debatten i pressen for å gjøre det mulig å ta innlegg alvorlig. Det kom bl. a. følgende påstander:
«Antipsykotiske midler ble tatt i bruk i 1954. Det førte til en revolusjon i behandlingen» (Legetidsskrift, 12.05.2017).
«For 60 år siden ...var behandlingen i beste fall virkningsløs» (Jan Ivar Røssberg og Ole A. Andreassen)
«Tilfriskningsraten er dramatisk bedret etter at vi fikk antipsykotiske medisiner». Kritikken tilskrives antipsykiatri-trend og «antitvangbølgen som et utslag av en antielitistisk tidsånd» Wenche ten Velden Hegelstad
Røssberg hevder at slik behandling av de alvorligste psykiske lidelsene er uetisk og eksperimentell.
(A)ntipsykotiske legemidler ... er en medikamentgruppe som ble introdusert i 1950-årene, og som revolusjonerte behandlingen av alvorlige sinnslidelser (Fred Heggen)
I Bjornestad, Jone et al. 2017 “(b)etween 8.1 and 20% of service users with FEP achieve clinical recovery (Jaaskelainen et al., 2013)”. Faktum er altså at recovery rater med standard behandling forverret seg i løpet av årene: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996» ifølge Jaaskelainen et al. 2013. Bjornestad, Jone et al. 2017 innrømmer dessuten at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al. 2015)...» Psykiaternes egne faglige publikasjoner motbeviser påstander om at antipsykotika innledet en «revolusjon i behandlingen»
Registerstudier i USA og i Norge som omfatter alle og er dermed mer representativ viser noe annet nemlig ingen forbedring: Odegard, O. “Pattern of discharge from Norwegian psychiatric hospitals before and after the introduction of the psychotropic drugs.” MCWALTER et al. 1961 rapporterer det samme for Skottland. I de tre tiårene fra 1950-tallet til 1980-tallet ble selvmord i psykiatriske sykehus tidoblet i Norge (Retterstøl 1988). Dette bidra til at psykiatriske pasienter har ca. 25 år kortere levetid. Pasientene ønsker å bli frisk dvs. recovery. Recovery rater med standard behandling forverret seg i løpet av årene: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996» ifølge Jaaskelainen et al. 2013.
Det er altså ikke blitt bedre i antipsykotikas tidsalder men verre, et «disaster area in healthcare». I KRONIKEN 5. AUG. 2015 oppsummerer professor PETER C. GØTZSCHE i Politikken: Tvang i psykiatrien bør forbydes: «(S)amlet set er psykofarmaka den tredjehyppigste dødsårsag i vestlige lande, efter hjerte-kar-sygdomme og kræft».
Man kan ikke si at det er gått bedre for mennesker med psykiske lidelser etter at medisinene kom. Jeg mener at det aldri er uforsvarlig å ikke gi medikamenter, selv i situasjoner hvor det ut fra en faglig vurdering kan være rimelig å anbefale bruk av medikamenter. I dette bildet er det på tide at det kommer slike tilbud, sånn at brukerne har valgmuligheter, sier Magnus Hald
Heidenheim Klinik für Psychiatrie Psychotherapie und Psychosomatik har sluttet med tvangsmedisinering (3) og praktiserer følgende: «Pasienter som nekter medisinering for sin mentale sykdom under opphold i vår klinikk forblir ikke "ubehandlet", men har tilgang til hele det terapeutiske program inkludert peer-to-peer-rådgivning. Denne kan også gjennomføres sammen med de pårørende.» Her trengs ingen medisinfri avdeling fordi alle som nekter medisinering får muligheter for medisindri behandling uten å måtte frykte tvangsmedisinering (4). I Norge blir 9% av pasientene tvangsmedisinert i Heidenheim 0,03% som viser at tvangsmedisinering er unødvendig (3). 63 % av pasientene med schizofreni angitt som hoveddiagnose i Norge mottok tvangsmedisinering dvs. tvangsbehandling (phvl §4-4) (Helsedirektoratet 2011).
Er antipsykotika "en revolusjon i behandling" som legitimerer å medisinere nesten alle? Hva viser kontrollerte studier og annen forskning? (5):
Leucht 2017: Symptomreduksjon «god» effekt for 9% av pasientene for akutt psykose
Hvordan manipulerer psykiatrien resultatet? Placeboeffekt er tilføyet og minimal effekt som ikke er klinisk relevant er brukt
Bivirkninger for 94% av pasientene
Opp til 93% av pasientene slutter
Behandlere: Nødvendig at piller tas, pasienter er vanskelig og mangler innsikt
Det finnes ingen evidens for langtidsmedisinering utover 3 år, dvs. psykiatrien har i 60 år drevet et uetisk, eksperimentell sjansespill
Erfaringsdata, observasjonsstudier og registerstudier viser at recovery blir svekket på lang sikt
Noen av følgene av undersøkelsene er:
I psykiatrien brukes mest behandlingsmetoder som ikke virker ... det burde være mer kunnskapsbasert å fase ut gamle behandlingsmetoder, Statsminister Erna Solberg 2017
FNs spesialrapportør på rett på helse Dr. Dainius Pūras, etterlyser radikale endringer i behandlingen i psykisk helsefeltet (se MadinNorway.org). Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykket
Overlege Dr. Martin Zinkler i Heidenheim Klinik für Psychiatrie Psychotherapie und Psychosomatik har sluttet med tvangsmedisinering og alle som ønsker det får medisinfri behandling (3,4)
mer enn 90% av fagfolk som driver medikamentfri behandling i Helse Bergen positiv innstilt (Medikamentfrie behandlingsforløp for personer med psykoselidelser Helse Bergen 2019)
det viser at mytebasert praksis som legitimerer overforbruk kan bli historie
Riktignok har psykiaterne klar å lure seg selv at det er riktig å tilby alle nevroleptika og å medisinere nesten alle, men pasientene som opplever at bivirkningene er verre enn gevinsten ønske ikke den nåværende overmedisinering (Bergstrøm et al 2018: 97% av psykose diagnostiserte blir medisinert)
Pasientene deler ikke psykiatriens myter om at alle må medisineres og mer enn to tredjedeler (CATIE 72 %) slutter pga. bivirkninger og manglende positiv virkning.
«Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.» («BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
13,3% av brukerne av nevroleptika beretter om positive og 66,5% om negative erfaringer (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Medikamentfri psykiatrisk behandling – hva mener pasientene? konkluderer: 52 av 100 pasienter innlagt i psykiatrisk institusjon ville ha ønsket et medikamentfritt behandlingstilbud dersom det fantes. Andelen som ville ha ønsket et medikamentfritt behandlingstilbud, var høyest blant pasienter innlagt etter tvungen hjemmel og blant pasienter som opplevde dårlig effekt av psykofarmaka.
Ulovlig tvangsmedisinering over årtier har støttet opp om unødvendig overmedisinering og ble forsøkt legitimert av Ole A. Andreassen.
Jan Ivar Røssberg og Ole A. Andreassen betegner Open dialogue og medisinfrie sengeposter som «udokumenterte behandlingsformer».
Det foregår et skifte av oppmerksomheten fra symptomer over til recovery. Det er politikk på nasjonalt nivå i mange stater og i Norge fremmet med opptrappingsplanen. Ifølge Nasjonale retningslinjer for psykoselidelser bør «Ressurser og bedringsprosess hos den enkelte (...) tillegges stor vekt når en prioriterer behandling og oppfølging, jf. Recoveryorientert praksis.» Forsiktigere medisinering med mindre doser til færre pasienter blir mainstrean.
I lys av manglende evidens for vedlikeholdsbehandling over mer enn 3 år blir naturalistiske studier, registerstudier og kohortsstudier om langtidsbehandling interessant.
Harrow,
M. & Jobe, T.H. (2012), Harrow et al 2014 langtidsstudie
viser at pasienter med diagnose schizofreni underlagt medikamentfrie
behandling klarer seg bedre i det lange løp dvs. 50%
ble vesentlig bedre (høyere «recovery rate») etter 15 år
sammenlignet med 5%.
Wunderinks
randomiserte studie replikerte resultatene. Etter 7 år oppnår
40.4% recovery uten og 17.6% med nevroleptika.
Harrow,
M. & Jobe, T.H. (2017) konkluder
i “A 20-Year multi-followup longitudinal study assessing whether
antipsychotic medications contribute to work functioning in
schizophrenia”:
“Negative evidence on the long-term efficacy of antipsychotics have emerged from our own longitudinal studies and the longitudinal studies of Wunderink, of Moilanen, Jääskeläinena and colleagues using data from the Northern Finland Birth Cohort Study, by data from the Danish OPUS trials (Wils et al 2017) the study of Lincoln and Jung in Germany, and the studies of Bland in Canada,” (Bland R. C. and Orn H. (1978): 14-year outcome in early schizophrenia; Acta. Psychiatrica Scandinavica 58,327-338) the authors write. “These longitudinal studies have not shown positive effects for patients with schizophrenia prescribed antipsychotic for prolonged periods. In addition to the results indicating the rarity of periods of complete recovery for patients with schizophrenia prescribed antipsychotics for prolonged intervals, our research has indicated a significantly higher rate of periods of recovery for patients with schizophrenia who have gone off antipsychotics for prolonged intervals.”
Harrow, M. & Jobe, T.H. (2018) :
Wunderink et al in the Netherlands, our own Chicago Followup Study, the Suffolk County study of Kotov et al in the US, and the long-term data provided by the Danish OPUS trial, the AESOP-10 study in England, the Finnish Birth Cohort Study, the Alberta Hospital Follow-Up Study in Western Canada, and the international follow-up study by Harrison et al are research programs included samples studied from 7 to 20 years. Unlike short-term studies, none of them showed positive long-term results.
Nevroleptika for færre pasienter over kortere tid og med minimale doser fremmer recovery. Tomi Bergström, Jaakko Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD. Denne registerstudie beskriver fakta/realitet i Finland. Drastisk reduksjon av nevroleptika bruken gir bedre behandlingsresultater. Åpner medisinfri behandling for bedre recovery? (1). Studien falsifiserer dvs. motbeviser at standardbehandling (TAU) er den beste framgangsmåte (2).
Ca. 60 medisinfrie sengeposter av ca. 4000 senger totalt øker antipsykotikafri behandling av psykose bare litt. Men polemikken mot medisinfrie senger rammer all medisinfri behandling.
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er number to treat, dvs. hvor mange pasienter som må behandles for å hjelpe en
|
kilde |
symptomreduksjon eller annen respons |
effektstørrelse % |
effektstørrelse NNT |
|
Leucht et al. 2017, nevroleptika |
«god respons» 50% |
9% |
NNT=11 |
|
Fiona Pharoah et al., 2010, familieterapi |
relapse events and hospitalisations |
|
NNT=7 |
|
Irene Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Irene Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R kognitiv terapi |
20% CT-R Compared to TAU |
|
Negativ: NNT= 4,4 |
|
reinnleggelse |
|
NNT=2.9 |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
20% Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
Men man var så overbevist over nevroleptikas fortreffelighet at studier/forsøk uten medisinering ble ansett uetisk. John R Bola. 2005 (Medication-Free Research in Early Episode Schizophrenia: Evidence of Long-Term Harm?) fant 7 studier derav 4 randomisert. Effektene taler for å oppheve bannlysing av forsøk uten medisinering. En av disse studie Rappaport et al. 1978 fant at umedisinerte klarte seg bedre, bl. a. når det gjelder reinnleggelse: NNH 2.9 (NNH= number need to harm). Lengden av studien var 3 år.
For kognitiv terapi en metaanalyse med 33 studier til sammenlikning: Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.» Det finnes mer forskning som støtter kognitiv terapi: Jauhar et al. 2019 og Daniela Polese et al. 2019 inneholder flere studier og sammenlikner effekter.
Den terapeutiske alliansen fremmer daglig fungering for 10% av pasientene (de Beer et al. 2024).
FHI har bare funnet 5 studier med antipsykotikanaive pasienter. I «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (Dalsbø et al., 2019, FHI) ble det derfor konkludert: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose». FHI direktøren har 5.11.18 ordlagt seg slik: «Vi hevder for øvrig ikke i rapporten vår at antipsykotika er effektivt på kort sikt» pga. at studiene ikke gjennomført med antipsykotikanaive pasienter.«Vi kjenner ikke til at det i løpet av mer enn 60 år med antipsykotika er gjort en eneste placebo-kontrollert randomisert studie av antipsykotikanaive pasienter med førstegangspsykose.»
Retningslinjene informerer om «det i en del situasjoner er nødvendig og riktig å bruke tvang». De tyske retningslinjene (S3-Leitlinie Schizophrenie, 15.3.19) har Morrisen et al. 2014 med som referanse 519 og anbefaler derfor kognitiv adferdsterapi (Kognitive Verhaltenstherapie, KVT) for alle anbefaling (Empfehlung) 36, 55, 60, 61 og når antipsykotika blir avvist anbefaling 65.
I 2017 kom FNs spesialrapportør for rett på helse, Dr. Dainius Pūras, med rapporten “Report of the Special Rapporteur on the right of everyone to the enjoyment of the highest attainable standard of physical and mental health”, til Menneskerettighetsrådet. Det etterlyses radikale endringer i behandlingen i psykisk helsefeltet. Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykka.
Dei tre største hindera for reform er:
den dominerande biomedisinske tilnærminga,
maktubalansar; legen bestemmer einsidig kva behandling som er best for mennesket som søker hjelp, og
feil og manglar, både i kunnskapsgrunnlag og forsking, med tette band til legemiddelindustrien.
Det må til et skifte, til ei mer heilhetlig, human tilnærming, der det blir sett til andre stader i verda: der mennesket kan bli og blir friske, selv av de mest alvorlege psykiske helsetilstandene, og kan leve sitt liv rikt og til det fulle deretter.
Psykiatrien går ut ifra en kunnskapsresistent myte at det er uetisk å behandle schizofrenei/psykose uten antipsykotika pga. antipsykotika sees som «revolusjon i behandlingen» der «det store flertall» hjelpes. Derfor mangler antipsykotikanaive studier (Bola et al. 2011), alle tilbys antipsykotika og nesten alle blir medisinert. Det er få studier om medisinfri behandling. Forskning viser at lavere doser til færre pasienter over kortere tid fremmer pasienthelse. I 'Dødelig psykiatri og organiseret benægtelse' (2015) skriver P. Gøtzsche: "Jeg mener, vi kan reducere vort nuværende forbrug af psykofarmaka med 98 % og samtidig forbedre folks mentale sundhed og overlevelse...Psykofarmaka er så skadelige, at de dræber over en halv million mennesker hvert år i USA og Europa blandt personer, der er mindst 65 år gamle. Det gør psykofarmaka til den tredjehyppigste dødsårsag efter hjertesygdomme og cancer." Ulovlig tvangsmedisinering uten tilstrekkelig kunnskapsgrunnlag støtter opp om overmedisineringen.
Psykiatrien har en kunnskapsresistent forestilling at det «tilbakefall» etter seponering skyldes at sykdom kommer tilbake. Dermed blir seponeringseffekter utelukket og det oppfattes ikke at det er feil å medisinere alle.
Pasientene deler ikke psykiatriens vrangforestillinger om at alle må medisineres og mer enn to tredjedeler (CATIE 72 %) slutter pga. bivirkninger og manglende positiv virkning. Kunnskapssenteret rapporterer i «Effekt og sikkerhet av første- og annengenerasjons antipsykotika ved schizofreni hos voksne. Rapport 8–2009» side 76: «Pasienter som behandles med antipsykotika har vist å ha stort frafall fra behandlingen (39). ... Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene. Det er et problem at pasienter som trenger et legemiddel slutter å ta dette... På grunn av sykdommen er mange ofte mistenksomme og skeptiske til behandlingen.»
Langtidsmedisinering med nevroleptika uten evidens var et eksperimentell, uetisk sjansespill med pasienters helse i 60 år. Bergstrøm et al. 2018 falsifiserer denne behandlingsmetoden med en registerstudie som omfatter et helt årgang i Finland. At uføretrygding, reinnleggelse og pasienter under behandling halveres med mindre bruk av nevroleptika viser at pasienters helse skades med TAU.
Professor of Psychiatry Emeritus Scott Waterman, M.D., M.A. sammenfatter sine erfaringer i Why I Am Not a Psychiatrist, 2019 slik:
As the story of the systematically exaggerated efficacy, along with underplayed (not to mention actively hidden) risks of various pharmacotherapies unfolded, one conclusion became inescapable: massive conflicts of interest between the profession and the pharmaceutical industry had rendered psychiatry a case study in institutional corruption.
Helseskaden av dobbel uføretrygding og pasienter under behandling er dyrt og koster mye. Ville forskningsbasert bruk bedre helsen og samtidig frigjøre 4 milliarder kr. per år for å behandle dobbelt så mange eller behandle samme antall dobblet så bra?
Det er blitt hevdet at psykiatriens tror «at jorden er flat» og at det fører til en folkehelsekatastrofe. Psykiatriens maktelite må rette opp feilinformasjonen. Korrekt informasjon gjør pasientenes samtykke gyldig og kan fremme forståelsen av «Open dialogue», Heidenheim sykehus og overlege Magnus Hald som er del av den ordinære helsetjeneste og kan vise vei. Forskning av medisinfri behandling aktualiseres og kan styrkes. Dermed blir det enklere å respektere loven, menneskerettigheten, evidens og prinsippet «do no harm» angående ulovlig menneskerettskrenkende tvangsmedisinering som dermed lettere kan unngås. I kontekst av nødvendige radikale helsefremmende forandringer ville det være konterrevolusjoær å fortsette å motarbeide nødvendige forandringer. Dermed legges historieforfalskning, realitetsfornektelse, motstand mot nødvendige forandringer, kunnskapsresistens bort og et nytt paradigme gjøres mulig som fremmer helse.
Rindal, 15.3.20
Referanser:
Åpner medikamentfritt behandlingstilbud på sikt et paradigmeskifte som kan realisere recovery slik at schizofreni per år reduseres til en brøkdel, sykdom/uføretrygd reduseres til en tredjedel og recovery flerdobles? http://wkeim.bplaced.net/files/medikamentfri.html
«Treatment as usual» falsifisert. Forslag til NORMENT å gjennomføre studier for å finne ut hvorfor Open Dialogue oppnår så mye bedre resultater http://wkeim.bplaced.net/files/recovery-forskning.html
Responding to Crises - Alternatives to Hospital: Martin Zinkler, Kliniken Landkreis Heidenheim gGmbH, Trieste 23rd Sept 2019: http://www.triestementalhealth.org/wp-content/uploads/2019/10/Zinkler.pdf shows that it is possible to avoid forced drugging without increasing isolation, seclusion and restraint.
Umgang mit gewaltbereiten Patienten und Anwendung von Zwangsmaßnahmen in der Klinik für Psychiatrie, Psychotherapie und Psychosomatik am Klinikum Heidenheim (November 2016 update August 2018) https://kliniken-heidenheim.de/klinikum-wAssets/docs/psychiatrie-psychotheraphie-und-psychosomatik/Konzept-Umgang-mit-Gewalt-und-Zwangsmassnahmen-Nov-16.pdf
Hvor stor er effektene av nevroleptika? http://wkeim.bplaced.net/files/nevroleptika.html