Paradigm Shift to Promote a Revolution of Treatment of Schizophrenia to Achieve Recovery. Keim, Walter. Medical Research Archives https://doi.org/10.18103/mra.v11i12.4866
Til Samvalgssentretet, Erik Johnsen, Brukerrop – Helsedirektoratets brukerråd for rus og psykisk helse, Helsedirektoratets brukerråd. Kopi: Mirjam Lauritzen (Samvalgsverktøy for: Psykose), Npf, NORMENT, pasientorganisasjoner
Samvalgsverktøy for psykose skal revideres 01.07.2024, men legemiddelkapitlet psykose feilaktig påstått påbegynt 2019, planlagt ferdig 2021 er ikke ferdig, pga. trenering av en saksbehandler som deltok i korstoget mot medisinfri behandling.
For å følge kvalitetskravene må igjen henvisninger til kildene (studiene) oppgies. Dette er ikke med i den publiserte versjonen på Internett.
Viktigst synes å tilføye og å korrigere (se kvalitetskravet «Samvalgsverktøyet skal ha en nøyaktig beskrivelse av hvilken helsetilstand eller problemstilling verktøyet gjelder for»):
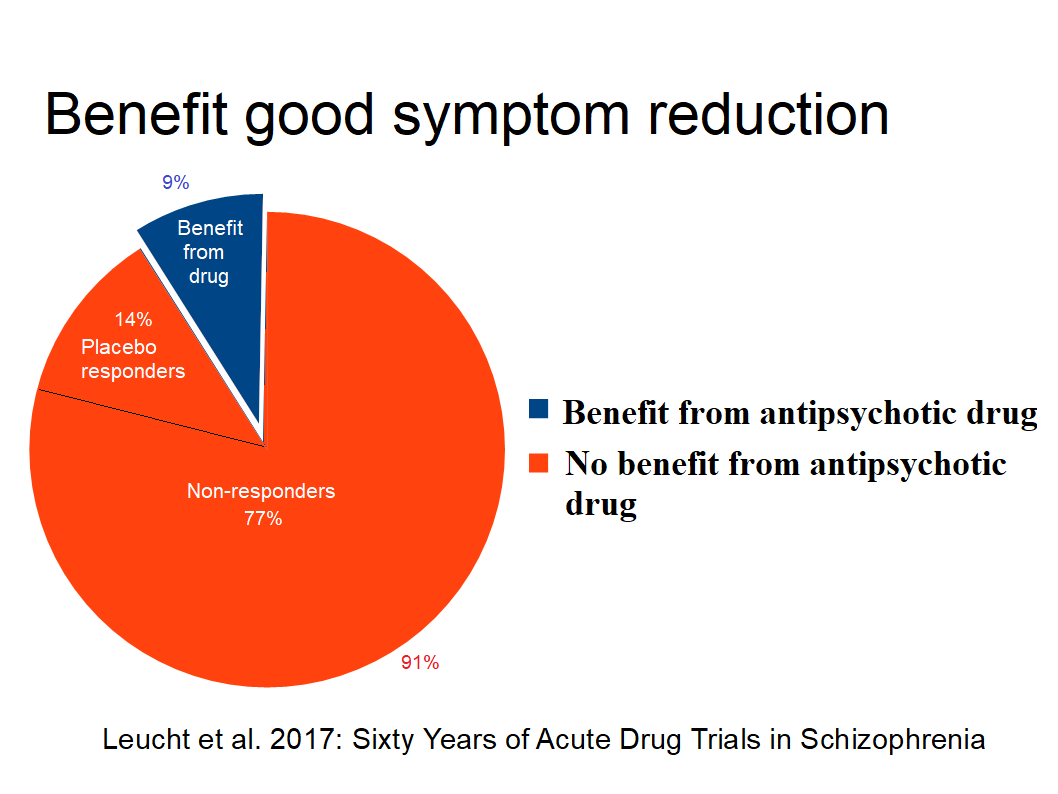
akutt medisinering (Leucht et al. 2017) som er med i referanselisten var også oppført under «Virkningen av medisiner ved første gangs psykose» men ikke nevnt at for god akutt symptomreduksjon er det 9% farmasøytisk nytte og 14% placeboeffekt. (Selvdeklarering B4, C1 og C2 krenket)
«Virkning av vedlikeholdsbehandling» er for et år. Men det må suppleres at effekten er tidsavhengig se Leucht et al. 2012 Figure 7 og er borte etter ca. 3 år. Det bekreftes av Ceraso, Leucht et al. 2020 Fig 10 at effekten er tidsavhengig og Schlier et al. 2023 [2] fant at etter 2 år er det ingen fordel lenger. (Selvdeklarering B4, C1 og C2 krenket)
«Det er vanlig å bruke antipsykotiske legemidler i 2 år ved førstegangs psykose» Her er retningslinjene som lyder «Pasienter som er til førstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år.» feilsitert. (Selvdeklarering B4, C1 og C2 krenket)
«Ved nye psykoseepisoder er det vanlig å bruke medisiner i 5 år» som er fra de foreldete retningslinjene fra 2013 (Evidensnivå 3, Gradering B) finnes det ingen evidens f. eks. Leucht et al. 2012. “(N)othing is known about the very long effects of antipsychotics compared to placebo” (Evidensnivå 1, Gradering A). I tillegg er ordet vanlig ikke brukt i retningslinjene. Det reviderte kapittel om legemidler i psykoseretningslinjen vil ikke lengre inneholde dette. (Selvdeklarering B4, B6, C1 og C2 krenket)
Retningslinjene støtter psykososial behandling jfr. evidens for kognitiv terapi (Evidensnivå 1a, Gradering A) som blir nedgradert til: «Det finnes ikke nok forskning til å si sikkert hvor mye samtaleterapi hjelper på psykose». Men retningslinjene brukes for å legitimere «å bruke medisiner i 5 år» (Evidensnivå 3, Gradering B). Dette støtter opp om trosbasert overmedisinering i for lang tid og gjør samtykke ugyldig.
Det ble 2019 bløffet at revideringen av retningslinjene er startet opp. Den var planlagt ferdig 2021. Faktisk har revideringen nå blitt trenert i 4 år av en saksbehandler som deltok i korstoget mot medisinfri behandling. Ferdigstilling er fremdeles i det blå. Dermed er bl. a. kravene om «balansert framstilling» (C1) og «basert på en anerkjent, systematisk og veldokumentert metode» (C2) i selvdeklarering krenket
Tekst i Master_ Psykose v.3.0
Dette verktøyet er laget for deg som har en psykoselidelse.
Forslag til forandring:
Dette verktøyet er laget for deg som er diagnostisert med psykoselidelse
Begrunnelse: Folk er mer enn en psykose
Tekst i Master_ Psykose v.3.0.odt:
Virkningen av medisiner ved første gangs psykose
Det finnes ikke nok forskning til å si sikkert om medisiner har bedre effekt enn placebo (narrepille) ved første gangs psykose (2, 4). Vi vet at 80 av 100 pasienter som starter på antipsykotika har noe symptomreduksjon, men vi kan ikke si sikkert at det skyldes medisinen (5,6)
Forslag til forandring:
Her må referanse 6 (Leucht et al. 2017) fjernes, da det er akutt behandling og ikke første gangs psykose og en ny tekst for akutt medisinering tilføyes:
Det finnes ikke nok forskning til å si sikkert om medisiner har bedre effekt enn placebo (narrepille) ved akutt psykose, men forskningen sier at 9% av pasientene har nytte god symptomreduksjon og 14% har god symptomreduksjon av placebo (narrepiller).. For minimal symptomreduksjon er det 21% nytte og 30% placebo.
Bemerkning: Nytteverdiene er grunnlag for Number Needed to Treat (NNT) som er veldig anskuelig. Psykiaterne adderer nytte og placebo og gir inntrykk at det er effekten/virkningen av antipsykotika dvs. 23% for god symptomlette og 51% for minimal symptomlette effekt. Men det er en allmenn akseptert svindel spesielt når det brukes i kontekst av tvangsmedisinering der placeboeffekten kan gå over til nocebo.
Tekst i Master_ Psykose v.3.0.odt:
Det er vanlig å bruke antipsykotiske legemidler i 2 år ved førstegangs psykose
Forslag til forandring: Tekst i retningslinjene:
Pasienter som er til førstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år.
Tekst i Master_ Psykose v.3.0.odt:
Nye psykoseepisoder:
I
løpet av ett år opplever
26 av 100 personer med
vedlikeholdsbehandling å få en ny psykoseepisode
64 av 100
personer som har sluttet med medisiner å få en ny psykoseepiside.
Det skal suppleres med:
Men det må suppleres at effekten er tidsavhengig se Leucht et al. 2012 Figure 7 og er borte etter ca. 3 år. Det bekreftes av Ceraso, ... Leucht et al. 2020, Cochrane Database Syst Rev [1] en oppdatering av Leucht et al. 2012. er denne effekten tidsavhengig og forsvinner ifølge Fig, 10 etter flere år. Schlier et al. 2023 fant at etter 2 år er det ingen fordel lenger, dvs. vedlikeholdsbehandling og seponering har like god sosial fungering som resultat.
Begrunnelse: Allerede Leucht et al. 2012 har kommet fram til “(N)othing is known about the very long effects of antipsychotics compared to placebo...Future studies should focus on the long-term outcomes of social inclusion and the long term mortality”.
I Bjornestad, Larsen et al. 2017 innrømmer en dusin norske ledende psykiatere at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al. 2015).
Jeg har i «Falsifisering av psykiatriens myter tvinger frem et paradigmeskifte og en revolusjon i behandling» sett det i kontekst av at nesten alle medisineries og at 86% av ansatte tro at langvarig medisinering som nyttig ifølge Lauveng et al. 2021 som er den praksis samvalg blir brukt i.
Å gå over fra nytte+placebo til ren nytteeffekt og placebo er fordelaktig for å realitetsorientere behandlere. Placebo effekten har noe med pasientenes evne å påvirke egen egen tilfriskning. Når de Beer et al. 2024 [3] undersøker grunnen hvorfor effektene av antipsykotika varierer finner dem at psykiaternes relasjon til pasientene forklarer 9,1% av symptom alvorlighetsgrad og 10% av daglig fungering, dvs. samme størrelsesorden som nytte av antipsykotika. Det er også i mange år godt dokumentert at relasjonen er avgjørende for psykososial terapi.
Tekst i Master_ Psykose v.3.0.odt:
Ved nye psykoseepisoder er det vanlig å bruke medisiner i 5 år. (Evidensnivå 3, Gradering B)
Kommentar:
Her refereres en praksis, som er støttet av retningslinjene fra 2013 men ordet vanlig er ikke brukt i retningslinjene. Retningslinjene referer ikke til Cochrane oppsummeringer men andre gamle internasjonale retningslinjer. Ifølge Leucht et al. 2012 «“(N)othing is known about the very long effects of antipsychotics compared to placebo» (Evidensnivå 1, Gradering A) er denne praksis uten evidens.
Utkastet av de nye retningslinjene som er under arbeid siden 2019 men er blitt trenert siden inneholder ikke lengre denne anbefaling. FHI har 2018 (ISBN elektronisk: 978-82-8082-948-1) gjennomført: «Langtidsbehandling med antipsykotika hos personer med schizofrenispektrumlidelser: en systematisk oversikt» uten å finne evidens for dokumentasjon av effekter. Ifølge GRDE prioritering må retningslinjene fra 2013 settes til side.
Tekst i Master_ Psykose v.3.0.odt:
«Du har rett til å medvirke i valg om egen behandling»
Suppleres med selvbestemmelsesretten:
Etter pasient- og brukerrettighetsloven § 4-1 bestemmer til syvende og sist pasienten: «Helsehjelp kan bare gis med pasientens samtykke, ... For at samtykket skal være gyldig, må pasienten ha fått nødvendig informasjon».
Begrunnelse: På gruppenivå er pasientene mere opplyst om årsak til psykose, diagnosering og fornuftig medisinering. Spesielt når det gjelder medisinering kunne psykiatere lære av pasientene.
Tekst i Master_ Psykose v.3.0.odt:
Tilliten til resultatene om vedlikeholdsbehandling:
Nye psykoseepisoder: høy tillit
Her skulle det også tas hensyn til:
«Hvis man slutter brått med antipsykotika, er faren for tilbakefall stor. Det er vanskelig å fastslå for den enkelte pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes bortfall av en mulig beskyttende effekt av antipsykotika» (FHI direktøren har 5.11.18). Så selv om det er mange studier har alle den samme mangel.
Tekst i Master_ Psykose v.3.0.odt:
Det
finnes ikke nok forskning til å si sikkert hvor mye samtaleterapi
hjelper på psykose, verken alene eller i kombinasjon med annen
behandling (2, 3).
Vurdering: Her settes retningslinjene fra 2013
til side med evidens for kognitiv terapi
(Evidensnivå 1a, Gradering A) .
Forslag til forandring:
Conclusions
Our findings suggest that adding cognitive behavioural therapy to pharmacotherapy brings about a minimal improvement in overall symptoms among 44.5% of its recipients. Several study and patients characteristics can moderate response rates.
Begründelse: Referanse (3) er fra 2012. Nasjonale faglige retningslinjer for utredning...for psykose 2013 anbefaler kapitel 8.5.1 Kognitiv atferdsterapi med vurderingen av kunnskapsgrunnlag er på høyeste høyeste nivå: Grad A. Nivå 1a . Bighelli, ... Leucht et al. 2018 [4] er nyere og reflekterer at det har vært mye forskning om kognitiv terapi etter 2012.
Rindal,
24.6.24
Walter
Keim
Psykiatrisk praksis bygger på at neste alle med diagnose psykose medisineres basert på myten "hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet." «Antipsykotiske midler ... førte til en revolusjon i behandlingen» (Legetidsskrift, 12.05.2017) med feiloppfatninger om langtidsmedisinering, akutt- og vedlikeholdsmedisinering, at medisinfri behandling er uetisk og ignorering av menneskerettigheter.
Innspill til neste oppdatering av samvalg psykose som er 1.7.24.
Sammenfatning:
Psykiatere tror på at langtidsmedisinering er nyttig, selv om det ikke finnes evidens for det (Sohler et al. 2015)
Akutt symptomreduksjons effekt er liten (Leucht et al. 2017), usikker (FHI 2019) og ikke godt dokumentert
Vedlikeholdsmedisinering er usikker, ikke godt dokumentert pga. mulig abstinens, bare korttidsvirkende (1) og fraværende etter 2 år (Schlier et al. 2023) (2)
9% usikker nytteeffekt og at 94% (Lindström E et al 2001) opplever bivirkninger fører til at «opp til 93%» slutter med nevroleptika. Bare tvang kan oppnå at nesten alle med diagnose psykose medisinernes
Psykiaterne har en kunnskapsresistent vrangforestilling at antipsykotika fører med «stor sannsynlighet (...) til helbredelse eller vesentlig bedring» da
Ulovlig tvangsmedisinering forsetter (Veronica Fjeld 2021) pga. svikt i tilsyn og fravær av domstolprøving (Skjerlie 2020); uverdig for et sivilisert rettssamfunn
Plikten til å forebygge tortur krever slutt av ulovlig tvangsmedisinering
Psykiatriske pasienter lever 20 år kortere (Lars Lien, Tidsskrift for Den norske legeforening 2014)
Medisinfri behandling ønsket av pasientene har etterhvert mange studier, effekten er stor og stadig bedre dokumentert (3,4)
Menneskerettigheter setter krav til høy faglig standard, reduksjon av tvang og avskaffelse av tvangsmedisinering.
Ifølge FN rapporteur for rett til helse trenger psykiatrien en revolusjon for å unngå eksessiv overmedisinering. WHO og FNs høykommissær for menneskerettigheter foreslår lovendringer som betyr et paradigmeskifte og revolusjon
Referanser:
Ceraso, ... Leucht et al. Maintenance treatment with antipsychotic drugs for schizophrenia, Cochrane Database Syst Rev . 2020 Aug 11;8(8):CD008016. https://pubmed.ncbi.nlm.nih.gov/32840872/
Schlier B., et al. 2023. Time-dependent effect of antipsychotic discontinuation and dose reduction on social functioning and subjective quality of life–a multilevel meta-analysis. EeClinicMedicine Volume 65, 102291, November 2023. DOI: https://doi.org/10.1016/j.eclinm.2023.102291
Franciska de Beer, Sanne Koops, Robert A. Schoevers et al. Psychiatrists effect on symptom severity during pharmacotherapy for first episode psychosis patients, 15 March 2024, PREPRINT (Version 1) available at Research Square [https://doi.org/10.21203/rs.3.rs-3970324/v1]
Bighelli I, Huhn M, ... Leucht S. Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy: a systematic review and single-group meta-analysis. BMC Psychiatry. 2018 Dec 4;18(1):380. doi: 10.1186/s12888-018-1964-8. PMID: 30514268; PMCID: PMC6280425.