(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier... Hvis man slutter brått med antipsykotika, er faren for tilbakefall stor. Det er vanskelig å fastslå for den enkelte pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes bortfall av en mulig beskyttende effekt av antipsykotika. Smedslund, Stoltenberg Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729
Til FHI, Helsedirektoratet
(dok.
2015/5816-57) (tilføyet)
Kopi: NIM, SOM, LDO (ref.
21/141), Pasientorganisasjoner
Det refereres til prosjektet "Effekt av antipsykotika gitt uten pasientens samtykke".
Prosjektplan for systematisk oversikt:
"Folkehelseinstituttet (FHI) fikk i oktober 2020 i oppdrag av Helsedirektoratet å utføre en systematisk kunnskapsoversikt over forskning om effekten av antipsykotika ved behandling uten pasientens samtykke (tvangsbehandling) sammenlignet med frivillig behandling med antipsykotika hos personer med psykoselidelser. Formålet med denne kunnskapsoversikten er at den skal inngå i kunnskapsgrunnlaget for revideringen av legemiddelkapitlet i den nasjonale faglige retningslinjen for utredning, behandling og oppfølging av personer med psykoselidelser."
Både Likestillings- og diskrimineringsombudet (LDO), Norges institusjon for menneskerettigheter (NIM) og Sivilombudsmann (SOM) har etterlyst en avklaring av kunnskapsgrunnlaget for tvang i lys av de menneskerettslige krav som Stortinget støtter.
Resultatet vil inngå i retningslinjene som skal revideres (ref. 19/38872-3) med brukermedvirkning fra pasientrepresentanter.
Med utgangspunkt i pasientenes erfaringer skal problemstillingen vinkles fra pasientperspektivet (med Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis som grunnlag).
Prosjektbeskrivelsen refererer retningslinjene for psykosebehandling fra 2013 som er utdatert.
Pasienterfaringene med medisinering er:
«En av de mest fremtreende forskjellene mellom pasienter og personalet er synet på bruk av tvang. Vi finner gjennomgående at personalet undervurderer hvor belastende og krenkende det kan være å bli utsatt for tvang, og at de kan undervurdere skadevirkningene tvang gir. (Som dag og natt? Om forskjellen i forståelse mellom misfornøyde brukere og ansatte. AFI-notat 9/2011)
«Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.» («BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
(Måten den biomedisinske psykiatrien møter psykoserammede pasienter på, med ”realitetsorientering” om at medikamenter er nødvendig og eneste løsning samt trusler om tvangsmedisinering, skaper et alvorlig konfliktklima som igjen trigger aggresjon og raseri hos pasientene. WSO og Hvite Ørn 2020)
McHugh et al. 2013 konkluderer: Aggregation of patient preferences across diverse settings yielded a significant 3-fold preference for psychological treatment.
9% av pasientene og 62% av behandlere anser langvarig medisinering som veldig nyttig (Lauveng et al. 2021).
13,3% av brukerne av nevroleptika beretter om positive og 57,7% av negative erfaringer (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Derfor slutter opp til 93% med antipsykotika hvis dem har lov.
Hva er evidensen for at behandlere medisinerer nesten alle (97% ifølge Bergstrøm et al. 2018) pasienter?
Effektene av nevroleptika ifølge forskning er at 9% oppnår akutt god symptomreduksjon pga. nevroleptika mens 94% opplever bivirkninger. Dokumentasjonen for akutt symptomdemping og forebygging av tilbakefall (NNT 3) er svak pga. mangel på antipsykotikanaive pasienter.. Evidens mangler for langtidsbehandling (Sohler et al. 2015). Retningslinjene er utdatert med 30-42% effekt og trenger oppdatering for å bli forskningsbasert. Retningslinjene åpner for at alle tilbys antipsykotika og psykiatriens myter (hjelper 80%, 20% «behandlingsresistent») legitimerer overforbruk med medisinering av nesten alle med diagnose psykose i for lang tid.
Retningslinjene for psykosebehandling anbefaler kognitiv atferdsterapi som «bør tilbys alle» med samme høyeste kunnskapsgrunnlag som nevroleptika som del av «et individuell tilpasset behandlingsopplegg».
NORMENT påstår «Mer enn 80% av pasientene som kommer til første gangs behandling opplever en full tilbakegang av symptomene sine». Psykiatriens maktelite (Jan Ivar Røssberg, Tor Ketil Larsern, Wenche ten Velden Hegelstad) har lurt seg selv med historieforfalskning, realitetsfornektelse, uvilje å rette feil, og motstand mot nødvendige forbedringer til å forsvare medisinering av nesten alle (Bergstrøm et al. 2018: 97%) som støttes av ulovlig tvangsmedisinering.
Oppdaterte forskningsbaserte retningslinjer kan gjøre samtykke gyldig. Ifølge FN komite mot tortur skal tvangsmedisinerinerte få full informasjon om behandlingen (CAT/C/NOR/CO/6-7, para. 14).
Psykiatrien har i årtier drevet med ulovlig tvangsmedisinering (SOM 21.1.2019(2017/3156) da dokumentasjon for «stor sannsynlighet» for vesentlig positiv effekt mangler. Helsedirektoratet feilinformerte Fylkesmenn, sabotert Sivilombudsmannen på basis av faglig lavmål av Ingrid Melle, Jan Olav Johannessen, Erik Johnsen. Helsedirektøren godkjente 27.5.20 ulovlig tvangsmedisinering midlertidig i påvente av «revidering av Nasjonal retningslinje for behandling av psykoselidelse» som er «allerede igang»...
Prosjektet har oppgave å se på effektene av tvangsmedisienring men skal med fordel ha et evidens- og forskningsbasert syn på effektene uten tvang.
The United Nations Special Rapporteurs on the right to health, Dainius Pûras and on the rights of persons with disabilities, Catalina Devandas-Aguilar: “Dignity must prevail” – An appeal to do away with non-consensual psychiatric treatment World Mental Health Day – Saturday 10 October 2015. «The concept of ‘medical necessity’ behind non-consensual placement and treatment falls short of scientific evidence and sound criteria. The legacy of the use of force in psychiatry is against the principle ‘primum non nocere’ (first do no harm) and should no more be accepted.»
Edsvoren erklæring PETER C. GØTZSCHE, MD om tvangsmedisinering:
Conclusions
In my opinion, which is solidly based on scientific facts, administering a psychotropic medication or medications to a patient against his or her will is not in his or her best interest.
In my opinion, there are feasible less intrusive alternatives to administering a psychotropic medication or medications against a patient's will
Helsedirektøren saboterte Sivilombudsmannen, godkjente ulovlig tvangsmedisinering midlertidig i påvente av framtidig evidens
Leucht 2017: Symptomreduksjon akutt «god» effekt for 9%, men effekt usikker (Bola 2011, FHI: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»)
Nevroleptikas akutte symptomreduksjon er liten og usikker og irrelevant i forhold til Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis.
Beskyttelse mot «tilbakefall» NNT=3 (Leucht et al. 2012). Mangler antipsykotikanaive pasienter, derfor seponeringseffekt. Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %.
For sosial fungering er ifølge Ceraso et al. 2020 fordelen av vedlikeholdsmedisinering bare NNT 7 og tidsavhengig. For mer enn 2 år er seponering mer fordelaktig enn vedlikehold (Schlier et al. 2023).
Bivirkninger for 94% (Lindström E et al 2001) av pasientene
Opp til 93% av pasientene slutter
Behandlere: Nødvendig at piller tas, dvs. 97% tar nevroleptika på et eller annet tidspunkt (Bergstrøm et al. 2018).
Det finnes ingen evidens for langtidsmedisinering utover 3 år (Bjornestad, Larsen et al. 2017, Sohler et al. 2015, Leucht et al. 2012), dvs. psykiatrien har i 60 år drevet et uetisk, eksperimentell sjansespill
Retningslinjene anbefaler kognitiv atferdsterapi med samme kunnskapsgrunnlag som antipsykotika Grad A. Nivå 1a
Erfaringsdata, observasjonsstudier, kohortstudier og registerstudier viser at recovery blir svekket på lang sikt
FNs spesialrapportør på rett på helse Dr. Dainius Pūras, etterlyser radikale endringer i behandlingen i psykisk helsefeltet (se MadinNorway.org). Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykket
Bergström, Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) halverer bruken av nevroleptika. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD.
Psykiatriens fortellinger og myter (hjelper 80%, 20% «behandlingsresistent») legitimerer overforbruk av for mange over for lang tid med for store doser som har ikke støtte i forskning
Etter at 20 år med dialog for å redusere tvang mislyktes og feilet er statens ansvar for forbygging av tortur og umenneskelig behandling like aktuelt
Innhold
Sammenfatning/oppsummering: 2
Helsedirektoratet godkjente ulovlig tvangsmedisinering midlertidig i påvente av påvisning av evidens i framtiden 3
Drastisk reduksjon av tvang er mulig 3
(Traumatisering
Pasienters syn på spenningsforholdet til tortur)
Retningslinjene anbefaler kognitiv atferdsterapi 3
Oversikt symptomreduksjon nevroleptika og medisinfri: kilder, årstall og effekter 4
Begrensninger av studiene 5
Retningslinjene må oppdateres for å bli forskningsbasert angående antipsykotika 6
Oversikt over bivirkningene: kilder, type og størrelse 6
Ingen evidens for langtidseffekt 7
Recovery svekket i de siste 65 år 8
Erfaringsdata viser at recovery blir svekket på lang sikt (2) 8
Registerdata om positiv langtidseffekt av Open dialogue 10
FN sin spesialrapportør for rett til helse etterlyser radikalt forandring 10
Farmakologer sammenlikner med somatikken 10
Pasienters reaksjon på dagens over- og feilmedisinering 11
Pasientenes ønsker 11
Behandlernes reaksjon 12
Psykiatriens fortellinger og myter 12
Hvilke spørsmål kan oppklare mytene 12
Statens ansvar for forbygging av tortur og umenneskelig behandling like aktuelt etter at 20 års dialog feilet 13
I Aftenposten 20.5.19 informerte medlem av tvangslovutvalget Trond Aarre at «Helsedirektoratet feilinformerer om antipsykotiske medikament». Det dreier seg om rettstryggleiken til pasientar som vert tvangsmedisinerte. Fellesaksjonen for medisinfrie behandlingsforløp fulgte i Aftenposten 7. juni 2019 opp med: Feilinformasjon om legemidler. Ketil Lund skrev i Aftenposten 12. juni 2019: Helsedirektoratet saboterer Sivilombudsmannen.
Svaret fra Helsedirektøren var at «Helsedirektoratet vil gjennomgå kunnskapsgrunnlaget ved bruk av antipsykotika ved behandling av førstegangspsykose» og arbeidet med revisjon av nasjonale retningslinjer er allerede i gang. Uten at det er mulig å dokumentere at dette finnes, konkluderer han imidlertid med at inntil ny kunnskap og eventuelle lovendringer foreligger, kan lovens strenge vilkår for tvangsbehandling likevel være oppfylt «i tråd med dagens praksis». Dermed legitimeres ulovlig tvangsmedisinering.
Handlingsplan om menneskerettigheter har et mål om reduksjon av tvang som ble sabotert av psykiatrien i 2 årtier.
Overlege Dr. Martin Zinkler i Heidenheim Klinik für Psychiatrie Psychotherapie und Psychosomatik har sluttet med tvangsmedisinering, krever slutt på all tvang. Dermed er det vist at tvangsmedisinering ikke er nødvendig. I Norge blir 9% av pasientene i psykiatrisk sykehus tvangsmedisinert i Heidenheim 0,03% som viser at tvangsmedisinering er unødvendig (3). I den tyske delstat Baden-Württemberg er det 0,7% av pasientene som blir tvangsmedisinert. Setter man nivået i den tyske delstat Baden-Württemberg til 100% og det som er «strengt nødvendig» (Ot. prp nr 11 (1998-99) så er tvangsmedisinering i Norge 13 doblet dvs. 1285% høyere i antall pasienter sammenliknet med den tyske delstat Baden-Württemberg. Sett i et internasjonalt perspektiv er unødvendig tvang i Norge veldig høy.
I Norge viser prosjektet Komplementær ytre regulering (KYR) at dramatisk reduksjon av tvang er mulig. «Ved KYR-seksjonen gikk antall tvangsvedtak i snitt ned 99 %. Dette gjelder alle vedtakstypene fordelt på pasienter. Allikevel har psykiatrien i 2 årtier ignorert myndighetenes strategier og anstrengelser å redusere tvang. Viljen til reduksjon mangler og høringssvarene viser sabotasje av menneskerettsperspektiv forankret i loven.
Tvangen oppleves av noen som trauma, retraumatisering og overgrep.
«(P)asienterfaringer (viser) at bruk av tvang kan oppleves som et sterkt traumatisk overgrep» (Helsedirektoratet: Kontroll av tvangsbruk i psykisk helsevern i 2015).
«Sixty-nine percent of participants reported perceived trauma.» (Paksarian et al 2014: Perceived trauma during hospitalization and treatment participation among individuals with psychotic disorders.)
«Undersøkelser (se Hammervold, 2009 og Wynn, 2004) viser at ”brukernes opplevelser av belteleggingen er preget av systemets bruk av makt og pasientens sårbarhet der følelser som avmakt, ensomhet, redsel og retraumatisering blir beskrevet” (Norvoll og Husum, 2011, s. 23).
For de som har opplevd overgrep tidligere, kan belteleggingen få svært negative konsekvenser i stedet for en positiv effekt, som de ansatte forventer.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger)
«Skal jeg oppleve et år til på medikamenter, så tar jeg heller ti år i fengsel (...) For det har vært et stort mareritt å bli tvangsmedisinert og gå på disse kjemikaliene som gjør at jeg er en helt annen person enn den jeg vil være, og den jeg er vant til å være. Det er et forskrekkelig mareritt, det er tortur for meg.» ( Reidun Norvoll og Reidar Pedersen, 2017. Tvang og medvirkning i psykiske helsetjenester - Pasienters og pårørendes syn og erfaringer)
«The use of coercive practices, such as those listed above, carries the risk of harmful consequences, including trauma» World Psychiatric Association (WPA) Position Statement and Call to Action: Implementing Alternatives to Coercion: A Key Component of Improving Mental Health Care
Et WSO-prosjekt om konsekvenser etter tvangsmedisinering- Livslange psykososiale og sosioøkonomiske følger etter tvangsmedisinering, i et Menneskerettighetsperspektiv
Spenningsforhold til torturforbudet er synlig fra et pasientperspektiv:
Departementet skriver i Ot. Prp. Nr. 11 (1998-1999): «I forbindelse med det pågående lovarbeidet har en pasient skrevet til departementet at han føler tvangsbehandlingen med nevroleptika som en psykisk tortur som invalidiserer ham.»
I besøksrapporten av Sivilombudsmannens forebyggingsenhet mot tortur i Sørlandet sykehus, Kristiansand 7.-9. september 2015 står det: “Pasienter som var tvangsmedisinert hadde imidlertid stort sett negative opplevelser som blant annet ble beskrevet som «forferdelig», «grusomt», og «tortur».”
«Dialogseminarene viste at en del pasienter beskriver bruken av tvang med sterkt negative ord som krenkelse, tortur, kommunisme og Nazisme, og det var særlig tvangsbehandling med antipsykotika som ble kritisert slik (Forskeren forklarer: Slik opplevde pasientene tvang. Erfaringskompetanse 17. august 2018)
Mette Ellingsdalen Levd liv-antologien: Diskriminering, tvang og tortur
Retningslinjene 8.5.1 Kognitiv atferdsterapi: Kognitiv atferdsterapi ved psykoser bør tilbys alle pasienter som plages med psykosesymptomer, i individuelle forløp med en varighet på minst 15–20 samtaler. Kognitiv atferdsterapi kan benyttes i alle behandlingsfaser. Vurderingen av kunnskapsgrunnlag er på høyeste nivå: Grad A. Nivå 1a. Vitenskapelig belegg dokumenteres.
Mange pasienter forteller å få bare medisinering. Sivilombudsmannens forebyggingsenhet finner at «medikamentell behandling (var) en helt fremtredende del av behandlingen ved avdelingen, og det syntes å være få andre behandlingstilbud» (besøk i Reinsvoll psykiatriske sykehus 27. februar–1. Mars 2018). Kunnskapsgrunnlaget er på samme nivå som for antipsykotika.
Bare et mindretall av pasienter oppnår symptomlette i begynnelsen og beskyttelse mot tilbakefall i de første 2 årene med hjelp av nevroleptika. Det finnes ingen evidens for langtidsbehandling etter 3 år. Allikevel får nesten alle nevroleptika. For høye doser nevroleptika til for mange pasienter over for lang tid fører til veldig dårlige behandlingsresultater angående recovery, uføretrygd/sykdom, behandlingsbehov og kronisk sykdom. Tvangsmedisinering gjør det mulig at nesten alle med diagnose schizofreni medisineres. Kognitiv atferdsterapi er en alternative.
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er Number Needed to Treat, dvs. hvor mange pasienter som må behandles for å hjelpe en.
|
kilde |
symptomreduksjon |
effektstørrelse % |
effektstørrelse NNT |
|
Paulsrud utvalg 2011 |
10% til 40% |
10-20% |
NNT=5 – NNT=10 |
|
Leucht et al. 2009 |
«minimal respons» 20%-30% for 2/3 av studiene |
17% |
NNT=6 |
|
Leucht et al. 2017 |
«god respons» 50% |
9% |
NNT=11 |
|
Leucht et al. 2017 |
«minimal respons» 20% |
21% |
NNT=5 |
|
Retningslinjene 2013 |
|
30-42,5% |
NNT=2,2 – NNT=3,3 |
|
Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
Effektene er usikker da dem kommer fra studier med «pseudo-placebo» dvs. seponering ikke antipsykotikanaive pasienter (1).
Hvor mange prosent av pasientene får respons sier noe om sannsynlighet, mens størrelsen av symptomreduksjonen sier hvor vesentlig effekten er. Begge henger sammen, større krav til reduksjonen gjør sannsynligheten lavere.
Leucht et al. 2017 har funnet (“Sixty Years of Placebo-Controlled Antipsychotic Drug Trials in Acute Schizophrenia”) «god respons» for akutt psykose 23% minus 14% placebo dvs. 9%, dvs. 50% eller mer reduksjon av symptomene på PANSS, dvs. NNT=11.
Paulsrud-utvalget angir 25% for å hindre tilbakefall og Leucht et al 2012 angir NNT=3 (brukt av FHI 2019). Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %. Tilbakefall er definert forskjellig klinisk vurdering, behov for medisiner, «rating scales» og behov for innleggelse. Antipsykotikanaive pasienter mangler. Seponeringsproblemet rett etter seponering forplanter seg over et år. «Meta-analyses of withdrawal studies have suggested that antipsychotic discontinuation may also increase the risk of relapse over and above the risk because of the underlying disorder» (Moncrieff 2006).
Alle verdier er mindre enn 50% sannsynlighet og møter ikke kravet å føre med «stor sannsynlighet (...) til helbredelse eller vesentlig bedring» (phvl. § 4-4). Konklusjonen for videre forskning er "focus on outcomes of social participation and clarify the long-term morbidity and mortality".“… nothing is known about the effects of antipsychotic drugs compared to placebo after three years” (Leucht et al. 2012, p. 27)
Bagnall et al. 2003 side 134: «In most trials, improvement was defined as a 20% reduction on the BPRS or PANSS scales. This was not likely to mark a clinically significant improvement», dvs. «minimal response» tilfredsstiller ikke lovkravet om «vesentlig bedring» (phvl. § 4-4). NOU 2019:14 side 527 om kravet til vesentlig bedring: «(H)er er terskelen for «respons» satt meget lavt (minst 20 prosent bedring på Positive and Negative Symptom Scale), så lavt at effekten neppe vil være vesentlig og egnet til å oppveie de negative sidene ved inngrepet.»
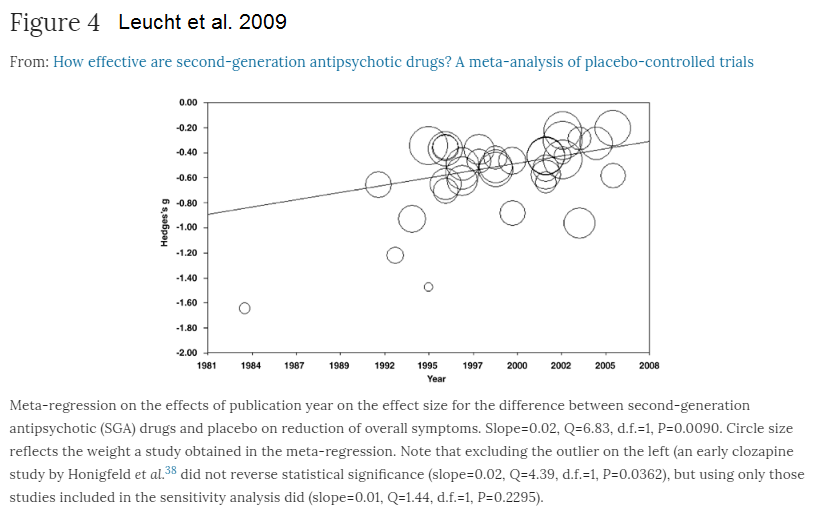
Leucht et al 2009 har funnet at effektene i studiene var høyere før (se Figure 4) som forklarer noe av avvikene mellom Paulsrud/Leucht og retningslinjene. Leucht et al. 2009 finner for 41% minus 24% for pseudo-placebo (1) en minimal response (20-30%) lik 17% dvs. NNT=6 som er med i referansene men ble ikke tatt hensyn til. 47% av deltagerne sluttet å ta medisinen.
Når 50% symptomlette (god response) for 9% av pasientene blir betegnet som revolusjon så er placebo-effekten en enda større revolusjon. Dette gjelder alle studiene. Hvor er «det store flertallet (der) medisiner bidrar til symptomlette»? Er psykiaternes syn evidensbasert?
Studiene har som regel ingen reelle placebo grupper, men er egentlig seponeringsforsøk. Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner akutt antipsykotika behandling med placebo eller psykososial terapi. Folkehelseinstituttet konkluderer derfor i Nytteverdien av behandling for voksne med primær psykose: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.» Det gjelder også for studier av forebygging av tilbakefall.
«(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier... Hvis man slutter brått med antipsykotika, er faren for tilbakefall stor. Det er vanskelig å fastslå for den enkelte pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes bortfall av en mulig beskyttende effekt av antipsykotika.» Smedslund, Stoltenberg Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729.
Opptil 80% av pasientene med de verste sykdomsutslagene blir ekskludert (Humphreys 2017). Det er rimelig å anta at de med de verste sykdomsutslagene ofte er den samme gruppe som vurderes underlagt tvangsmedisinering. Odlaug et al. 2014 konkluderer for «39 kliniske studier og fant 72% av de 325 pasientene ville blitt ekskludert fra studier utført mellom 1980 og 2010». Hoertel et al 2013 rapporterer at 80% med «panic disorder» har blitt ekskludert fra studiene om schizofreni.
Påvirker finansiering resultatene av legemiddelstudier? Ja, så absolutt, hevder forskerne bak ny undersøkelse. 97 prosent av legemiddelstudier støtter sponsoren (forskning.no med referanse til Flacco, M.E. et al 2015)
Danborg et al. 14 September 2019: «Benefits and harms of antipsychotic drugs in drug-naïve patients with psychosis: A systematic review» konkluderer: «The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable...We believe there is no justification for using antipsychotics in patients with psychosis or schizophrenia spectrum disorders, particular not as long-term treatment. Patients should not be subjected to forced treatment with antipsychotics, as it is impossible to argue that this is in the patient’s own interest.»
Den lave symptomdempingseffekt i begynnelsen er altså usikker og dårlig dokumentert. Det finnes ingen evidens for langtidseffekt.
Er retningslinjene «Utredning, behandling og oppfølging av personer med psykoselidelser» trenger oppdatering for å bli forskningsbasert angående antipsykotika:
|
Retningslinjene |
Forsking |
|
Effekt angis NNT=2,2 – NNT=3,3 |
Uten angivelse av nivået av symptomreduksjon. Utdatert fra 90-tallet. Leucht 2017 angir NNT 11 for god symptomreduskjosn |
|
Pasienter som er til førstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år |
Andre retningslinjer foreslår et år. Når det er få (9%) pasienter som får god symptomdemping fører det galt avsted når nesten alle ender opp med å bli medisinert. Lex Wunderink 2019 har løftet ideer om nedtrapping og mer selektert bruk inkludert kortere vedlikeholdsbehandling. |
|
Legemidler med antipsykotisk effekt er en av de behandlingsformene som har godt dokumentert virkning på symptomene ved psykoselidelser |
FHI: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.». Ingen langtidsevidens, usikker lav (9%) korttidseffekt for god akutt symptomdemping, de refererte studiene er fra 90-tallet og utdatert. |
|
Ved adekvat legemiddelbehandling blir over halvparten upsykotiske i løpet av tre måneder: |
Ingen referanse. Hva er «upsykotisk»? |
|
FEP bør tilbys vedlikeholdsbehandling i to år. |
Vilkårlig. |
|
Pasienter med tilbakefall bør tilbys langvarig vedlikeholds-behandling (opp til fem år). |
Ingen evidens (Sohler et al. 2016) |
Retningslinjene om behandling av psykoselidelser anbefaler at alle «bør tilbys ... et antipsykotisk legemiddel» og informerer om «det i en del situasjoner er nødvendig og riktig å bruke tvang». De tyske retningslinjene (S3-Leitlinie Schizophrenie, 15.3.19) har Morrisen et al. 2014 med som referanse 519 og anbefaler derfor kognitiv adferdsterapi (Kognitive Verhaltenstherapie, KVT) for alle anbefaling (Empfehlung) 36, 55, 60, 61 og når antipsykotika blir avvist anbefaling 65
Norsk legemiddelhåndbok nevner ca. 11 mulige bivirkninger bl. a. sedasjon, metabolske (f. eks. vektøkning, diabetes), motoriske bivirkninger (f. eks. parkinsonisme, kriblende uro), tardive dyskinesier og intellektuell og emosjonell hemning. Her er et utvalg av bivirkninger:
|
kilde |
type |
pasienter i % |
|
cramping of the tongue and the muscles of the throat, or visual cramps (early dyskinesia) |
2-25% |
|
|
limitations on movement, rigid gaze, trembling (drug-induced Parkinson syndrome) |
15-30% |
|
|
tortuous restlessness of the legs (akathisia) |
20-25% |
|
|
permanent involuntary movement, especially of the tongue, mouth or facial muscles (tardive dyskinesia) |
15-20% |
|
|
tardive dyskinesier hos så mange som 15-30% av de pasientene som får antipsykotiske medikamenter i 3 måneder eller lengre.» |
15-30% |
|
|
Weigt gain > 7% |
1,5-16% |
|
|
Somnolence |
2,4-14% |
Bivirkningene rammer 94% av pasientene, symptomlette oppnås av 9% ifølge Leucht et al. 2017. ONWARDMentalHealth.com Infographics angi at 94% av pasientene opplever bivirkninger med henvisning til Lindström E et al., 2001:
74% stop antipsychoyics due to poor risk/reward
77% with chronic psychosis don't have a good response
86% respond just as well to placebo as they do to antipsychitics
94% of people on antipsychoyics expierience side effects
Antipsychotics accelerate brain atrophy: the more are taken, the faster the brain shrinks
The > the number of antipsychotics taken together, the shorter life expectancy
3X risk of diabetes and large weight gain common on antipsychotics
2-3X lesslikely to be amployed if on antipsychotics long-term
2-5X less likely to recover on antipsychotics long-term
2X greater risk of cardiac death for the elderly on antipsychotics
Hvis man forutsetter at hver pasient blir bare rammet av en
bivirkning så er det altså mellom 55.9% og 100% av pasientene som
rammes av dette utvalg av 6 av 11 bivirkninger. Hvis en pasient blir
rammet av flere bivirkninger samtidig så blir det færre pasienter
men den enkelte rammes hardere.
Leslie Citrome 2011 angir («number needed to harm» (NNH) for bivirkning "Weight gain ≥7%", Somnolence og Akathisia (manglende evne å sitte stille)" for 10 forskjellige antipsykotika. Verdiene varierer sterkt med bivirkning og antipsykotisk middel mellom NNH=6 for vektøkning av Olansopine og 100 for akatisi for Ziprasidone (se tabell).
I en informasjonsbrosjyre utarbeidet av fagfolk og pasientorganisasjonene (Antipsychotics Information Brochure) blir bivirkningene og mange medisinfrie alternativer oppført for dem som nekter antipsykotika.
Det viser seg at kognitiv terapi som ikke har disse bivirkningene har ingen problemer å oppnå større effekt i begynnelsen (3) med mange flere studier enn FHI finner i «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (Dalsbø et al., 2019, FHI) «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»
Leucht et al. 2017 har funnet (“Sixty Years of Placebo-Controlled Antipsychotic Drug Trials in Acute Schizophrenia”) «god respons» for akutt psykose at 23% minus 14% placebo dvs. 9%, reduksjon av symptomene, dvs. NNT=11.
Det finnes ingen evidens for vedlikeholdsbehandling ut over 3 år (FHI: ISBN 978-82-8121-958-8). Bjornestad, Larsen et al. 2017 innrømmer at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al. 2015)...» Dermed er positive effekter for få pasienter ikke evidensbasert etter 3 år og ikke sannsynliggjort.
Edsvoren erklæring Robert Whitaker 1. June 2016 oppsumerer:
In summary, the research literature reveals the following:
a) Antipsychotics increase the likelihood that a person will become chronically ill.
b) Long-term recovery rates are much higher for unmedicated patients than for those who are maintained on antipsychotic drugs.
c) Antipsychotics cause a host of debilitating physical, emotional and cognitive side effects, and lead to early death.
d) The new “atypical” antipsychotics are not better than the old ones in terms of their safety and tolerability, and quality of life may even be worse on the new drugs than on the old ones.
Allikevel har psykiatrien drevet med vedlikeholdsmedisinering uten evidens i 60 år, et uetisk sjansespill uten kunnskapsgrunnlag.
Recovery brukes i flere betydninger og har fått øket oppmerksomhet og er nå blitt mainstream. Opptrappingplanen for psykisk helse nevner brukerens/pasientens «behov som utgangspunkt», å «mestre av eget liv», «vellykket tilbakeføring til arbeidslivet» og «å inngå i en sosial sammenheng med familie og venner» (Ottar Ness 2015, pdf). WHOs Mental Health Action Plan 2013-2020 er med vektlegging på recovery. Regjeringens strategi for god psykisk helse (2017–2022) «Mestre hele livet» bygger på WHOs plan og The European Mental Health Action Plan 2013–2020 jfr. EU JOINT ACTION 2016.
Bjornestad, Jone et al. 2017 der 10 psykiaterne fant i “Antipsychotic treatment: experiences of fully recovered service users”: “(b)etween 8.1 and 20% of service users with FEP achieve clinical recovery (Jaaskelainen et al., 2013)”. Faktum er altså at recovery rater med standard behandling forverret seg i løpet av årene: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996» ifølge Jaaskelainen et al. 2013.
Hvordan innvirker nevroleptika bruk recovery?
Harrow, M. & Jobe, T.H. (2012), Harrow et al 2014 langtidsstudie viser at pasienter med diagnose schizofreni underlagt medikamentfrie behandling klarer seg bedre i det lange løp dvs. 50% ble vesentlig bedre (høyere «recovery rate») etter 15 år sammenlignet med 5%.
Wunderinks randomiserte studie replikerte resultatene. Etter 7 år oppnår 40.4% recovery uten og 17.6% med nevroleptika.
Harrow, M. & Jobe, T.H. (2017) konkluderer i “A 20-Year multi-followup longitudinal study assessing whether antipsychotic medications contribute to work functioning in schizophrenia”:
“Negative evidence on the long-term efficacy of antipsychotics have emerged from our own longitudinal studies and the longitudinal studies of Wunderink, of Moilanen, Jääskeläinena and colleagues using data from the Northern Finland Birth Cohort Study, by data from the Danish OPUS trials (Wils et al 2017) the study of Lincoln and Jung in Germany, and the studies of Bland in Canada,” (Bland R. C. and Orn H. (1978): 14-year outcome in early schizophrenia; Acta. Psychiatrica Scandinavica 58,327-338) the authors write. “These longitudinal studies have not shown positive effects for patients with schizophrenia prescribed antipsychotic for prolonged periods. In addition to the results indicating the rarity of periods of complete recovery for patients with schizophrenia prescribed antipsychotics for prolonged intervals, our research has indicated a significantly higher rate of periods of recovery for patients with schizophrenia who have gone off antipsychotics for prolonged intervals.”
Harrow, M. & Jobe, T.H. (2018) :
Wunderink et al in the Netherlands, our own Chicago Followup Study, the Suffolk County study of Kotov et al in the US, and the long-term data provided by the Danish OPUS trial, the AESOP-10 study in England, the Finnish Birth Cohort Study, the Alberta Hospital Follow-Up Study in Western Canada, and the international follow-up study by Harrison et al are research programs included samples studied from 7 to 20 years. Unlike short-term studies, none of them showed positive long-term results.
Minimale doser av nevroleptika er fordelaktig. «A Guide to Minimal Use of Neuroleptics: Why and How by Volkmar Aderhold, MD and Peter Stastny, MD, June 2015» gir en oversikt og begrunnelse for lavere doser av nevroleptika for færre pasienter over kortere tid. I "Brain changes through neuroleptics and therapeutic consequences" ser Volkmar Aderhold på forandringer i hjernen og mulige konsekvensene for behandlingen. «Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt. Álvarez-Jiménez et al 2012 fremhever at tidlig recovery orientering er fordelaktig for å forebygge kroniske symptomer og uførhet. Andere studier anbefaler at minimal dose av nevroleptika for færre pasienter over kortere tid (Alvarez-Jimenez, Wunderink et al. 2016) er fordelaktig. "Antipsychotics should be used more selectively, for shorter durations and with lowest possible effective dose." (Weinmann et al. 2010). Zhou Y, et al 2018: «Dose reduction of risperidone and olanzapine can improve cognitive function and negative symptoms in stable schizophrenic patients» [published online February 1, 2018. «Reducing antipsychotic drugs in stable patients with chronic schizophrenia or schizoaffective disorder: a randomized controlled pilot trial» (Huhn et al. 2020) viser at 40% reduksjon av dosen av antipsykotika er mulig.].
Bola and Mosher 2003 compares Therapeutic Milieu vs Medications in the Hospital. Mean Effect Size (r) = 0.19 in favour of therapeutic milieu. Completing subjects had significantly better composite outcomes of a medium effect size at Soteria (+.47 SD, p =.03). Completing subjects with schizophrenia exhibited a large effect size benefit with Soteria treatment (+.81 SD, p =.02), particularly in domains of psychopathology, work, and social functioning. In addition, only 58% of Soteria subjects received antipsychotic medications during the follow-up period, and only 19% were continuously maintained on antipsychotic medications.
JR Bola et al. 2009: Psychosocial treatment, antipsychotic postponement, and low-dose medication strategies in first-episode psychosis: a review of the literature. «This review concluded that initial psychosocial treatment combined with time-limited postponement of antipsychotic medications may reduce long-term medication dependence and help to discriminate between similar (but pathophysiologically different) diagnostic entities for patients with early-episode schizophrenia.» Rappaport et al. 1978, Bola & Mosher 2003, Lehtinen et al. 2000 omfatter ca. 40% til 60% pasienter medisinfri og oppnår 17% sammenslått effekt størrelse.
Jaakko Seikkula et al 2010 (Journal Psychosis Volume 3, 2011 - Issue 3) fant mer enn 80% recovery langtids effekt for første episode psykotiske pasienter behandlet med «Open Dialogue Therapy» i Western Lapland: Dette viser fordelene ved å bruke ikke mye medisiner støttet av psykososial omsorg. 19 % var uføretrygdet eller syk etter 5 år med 17% på nevroleptika (Scientific Symposium). Med 75% på nevroleptika etter gjeldene retningslinjer var 62 % uføretrygdet eller syk etter 5 år. Sammenliknet med Open dialogue tilsvarer det omtrent 40 % økning i uføretrygd/sykdom. Forekomsten av psykoser ble redusert fra 33 til 2 per 100 000 innbyggere per år.
I Norge blir 9% av pasientene tvangsmedisinert ifølge en rapport av SINTEF (2012) i Heidenheim 0,03% som viser at tvangsmedisinering er unødvendig og kan forbys. I delstaten Baden-Württemberg blir 0,7 % av pasientene medisinert.
Nevroleptika for færre pasienter over kortere tid og med minimale doser fremmer recovery. Tomi Bergström, Jaakko Seikkula et al. 2018 (4) sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD. Denne registerstudie beskriver fakta/realitet i Finland. Drastisk reduksjon av nevroleptika bruken gir bedre behandlingsresultater.
I 2017 kom FNs spesialrapportør for rett på helse, Dr. Dainius Pūras, med rapporten “Report of the Special Rapporteur on the right of everyone to the enjoyment of the highest attainable standard of physical and mental health”, til Menneskerettighetsrådet. Det etterlyses en revolusjon dvs. radikale endringer i behandlingen i psykisk helsefeltet. Dagens praksis, med biomedisinsk tenking og overdreven bruk av psykofarmaka, er mislykka.
Dei tre største hindera for reform er:
den dominerande biomedisinske tilnærminga,
maktubalansar; legen bestemmer einsidig kva behandling som er best for mennesket som søker hjelp, og
feil og manglar, både i kunnskapsgrunnlag og forsking, med tette band til legemiddelindustrien.
Det må til et skifte, til ei mer heilhetlig, human tilnærming, der det blir sett til andre stader i verda: der mennesket kan bli og blir friske, selv av de mest alvorlege psykiske helsetilstandene, og kan leve sitt liv rikt og til det fulle deretter.
I «Ti bud for behandling med psykofarmaka» (Tidsskr Nor Legeforen 2015; 135: 16-7 doi: 10.4045/tidsskr.14.1143) skrive farmakologer: «Det finnes lett tilgjengelige behandlingsanbefalinger for psykiske lidelser, og det er utarbeidet retningslinjer og indikasjoner for hvert enkelt legemiddel. Det finnes flere anbefalinger for god legemiddelbehandling. Gjennom erfaring ved psykiatriske og farmakologiske avdelinger har vi sett at det likevel er vanlig å behandle pasienter med legemiddelkombinasjoner som ikke er dokumentert, i doser som ikke er anbefalt og på ikke-godkjent indikasjon. Vi ser dette daglig på rekvisisjonsskjemaer, i blodprøver og blant pasienter på psykofarmakologisk poliklinikk.» Ingerssen er en sammenlikning med somatikken:
Du er på legevakten fordi du har vondt i halsen. Etter å ha blitt undersøkt får du resept på et antibiotikum. En uke senere er du fortsatt like dårlig. Fastlegen din mener et nytt legemiddel vil fungere bedre og skriver ut dette i tillegg, siden det ikke kan utelukkes at du kunne vært enda verre uten det første legemidlet. Etter to uker med behandling er du heldigvis nesten frisk. Legen din vil likevel at du skal fortsette med begge legemidlene i halv dose en stund til for å forebygge tilbakefall. I tillegg skriver han ut medisin mot virus, siden det ikke er helt sikkert at det var bakterier som gjorde deg syk.
Dette er ikke en sann historie. Leger i Norge skal ikke behandle infeksjoner på denne måten. Men dersom vi endrer litt på historien og bytter halsinfeksjon og antibiotika med psykisk lidelse og psykofarmaka, er den dessverre ikke like usannsynlig.
«Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16.
Lav symptomletteeffekt i begynnelsen, ingen evidens for langtidseffekt, bivirkningene, omfang av negative virkninger (Levine 2012), kritikk av studiene støtter også et paradigmeskifte til lavere doser for færre pasienter over kortere tid (2,3).
Disse problemene har pasienter forstått: «Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
13,3% av brukerne av nevroleptika beretter om positive og 57,7% av negative erfaringer. (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Gøtzsche et al. 2020: Systematic violations of patients’ rights and safety: Forced medication of a cohort of 30 patients. «The power imbalance was extreme, the patients felt misunderstood and ignored, their legal protection was a sham, and the harm done was immense. The violation of patient rights is a global problem. We suggest that forced medication be abandoned.»
I «Effekt av antipsykotika ved behandling uten pasientens samtykke sammenlignet med frivillig behandling» kommer FHI 19.4.2021 til konklusjonen: «Det er usikkert hvorvidt effekten av tvangsbehandling er forskjellig fra effekten av frivillig behandling med antipsykotika på psykosesymptomer, reinnleggelse og psykososial fungering.»
Pasientene deler ikke psykiatriens myter om at alle må medisineres og mer enn to tredjedeler (CATIE 72 %) slutter pga. bivirkninger og manglende positiv virkning. Kunnskapssenteret (2009). Effekt og sikkerhet av første- og annengenerasjons antipsykotika ved schizofreni hos voksne. Rapport 8–2009 rapporterer side 76: «Pasienter som behandles med antipsykotika har vist å ha stort frafall fra behandlingen (39). ... Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene».
Bjornestad, Jone et al. 2017 intervjuer pasienter om recovery erfaringer. Bjornestad, Jone et al. 2018 undersøker erfaringer av til friskede pasienter med psykoterapi.
Jemima Thompson et al. 2019: Nevroleptiske medisiner endrer erkjennelse, følelser og motivasjon. Disse effektene kan være forbundet med å redusere intensiteten og effekten av symptomer, men påvirker også folks følelse av selvtillit og mestring. Å forstå hvordan effektene av nevroleptika oppleves av de som tar dem, er viktig for å utvikle en mer samarbeidende tilnærming til medikamentell behandling i psykose og schizofreni.
Hvordan klarer psykiaterne å overbevise 97,3% av pasientene (Bergström et al. 2018) å ta antipsykotoka når det er bare evidens for at 9% opplever symptomlette for akutte psykoser? Merete Nesset fortalte i sitt foredrag på Amaliedagene 2018 å ha blitt forklart: "Du har en alvorlig sinnslidelse og må stå på medisiner resten av livet" (psykiater Torgeir Husby) og "Uten disse medisiner blir hjernen din ødelagt. Det viser internasjonal forskning" (Synne Sørheim). Psykiaterne Husby og Sørheim er offentlig kjent gjennom den første Breivik sakkyndigerklæring. Tingretten hadde gode grunner å underkjenne denne rettspsykiatriske vurdering. En ansatt fortalte: «Min primæroppgave er på avdelingen er å realitetsorientere sånna gærninger som deg». Hva om psykiatri feier på sin egen dør og slutter å fornærme alvorlig lidende pasienter?
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.»(«BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
Medikamentfri psykiatrisk behandling – hva mener pasientene? (https://tidsskriftet.no/2019/10/kort-rapport/medikamentfri-psykiatrisk-behandling-hva-mener-pasientene) konkluderer:
52 av 100 pasienter ville ha ønsket et medikamentfritt behandlingstilbud dersom det fantes. Høyest andel ble registrert blant pasienter innlagt på tvang (10 av 13 pasienter) og blant de som opplevde minst nytte av sine medisiner (17 av 25). Selv blant pasienter som oppga god nytte av sine medisiner, var det en betydelig andel som ønsket medisinfrihet (24 av 58). Majoriteten av pasientene hadde lange sykdomsforløp og høyt forbruk av psykofarmaka.
KBT: Rapport – Frisk uten medikamenter? – En sammenstilling og vurdering av de medikamentfrie behandlingstilbudene i psykisk helsevern. Rapport: 1/2018, utgave 1:
Under oppholdet erfarte flere å kjenne på mestring og utbytte. En positiv tilbakemelding fra flere, var at de følte de fikk flere bein å stå på. Flere av deltakerne følte at det var en rekke verktøy og ressurser de hadde ervervet under oppholdet de kunne ta med seg hjem. Mange fortalte at de opplevde at deres mentale innstilling og perspektiver hadde endret seg, og at dette også endret hvordan de reagerte og håndterte situasjoner og utfordringer.
Sluttrapport Helse Bergen desember 2019: Medikamentfrie behandlingsforløp for personer med psykoselidelser
Behandlingstilbudet har blitt betydelig styrket, ansattes holdninger til medikamentfri behandling er positive og pasienter gir gode tilbakemeldinger.
McHugh et al. 2013 konkluderer: Aggregation of patient preferences across diverse settings yielded a significant 3-fold preference for psychological treatment.
I FHI Rapport 8–2009 «Effekt av antipsykotika ved schizofreni hos voksne» side 76 står det:
Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene. Det er et problem at pasienter som trenger et legemiddel slutter å ta dette.
De høye frafall som rapporteres for pasienter på antipsykotikabehandling illustrerer at dette er en vanskelig pasientgruppe å behandle. På grunn av sykdommen er mange ofte mistenksomme og skeptiske til behandlingen.
Pasientene får skylden og ansees som problemet. Dokumentert lav effekt (9%) og mange bivirkninger (64%) ignoreres.
Psykiatrisk praksis støttes av følgende myter. Dette har følger:
Det er uetisk å unnlate å medisinere med nevroleptika. Derfor tilbys alle nevroleptika og nesten alle medisineres. Antipsykotikanaive studier er veldig få og mangler i tilstrekkelig antall
«Tilbakefall» etter seponering skyldes bare at sykdommen kommer tilbake. Derfor blir seponeringseffekter feiltolket og det oppfattes ikke at det er feil å medisinere alle pasienter
Studier med 2 års lenge er tilstrekkelig og støtter langtidsmedisinering. Manglende evidens ignoreres, dvs. 60 års eksperimentell sjansespill med pasienters helse videreføres. Studier med erfaringsdata (mange nevnt i Harrow et al. 2017) og registerstudier (Bergstrøm et al. 2018) som viser at den nåværende overmedisineringen er helseskadelig blir ignorert
Hvordan defineres «effekt»?
Opplyses at virkningen av «antipsykotika» er symptomreduksjon ikke helbredelse av psykosen?
Opplyses om størrelsen av symptom reduksjonen?
Er placebo-effekten regnet med i effekten?
Opplyses om antipsykotikanaive pasienter mangler i studiene som ligger til grunn?
Dette kan føre til empowerment av pasientene og lesere av psykiatriens påstander.
Interview Scientific American 17. 10. 2020: Has the Drug-Based Approach to Mental Illness Failed? Journalist Robert Whitaker is more concerned than ever that psychiatric medications do more harm than good
Stortingsmelding St.meld. nr. 21 (1999-2000) Menneskeverd i sentrum er en handlingsplan om menneskerettigheter som tar utgangspunkt i «Den europeiske menneskerettighetskonvensjon artikkel 3 slår fast at ingen må bli utsatt for tortur eller for umenneskelig eller nedverdigende behandling eller straff. Forbudet i artikkel 3 har stor betydning i en menneskerettslig vurdering av forholdene for pasienter under tvungent psykisk helsevern.» «Regjeringen er bekymret over den forholdsvis omfattende bruken av tvang i norsk psykiatri. Reduksjon i bruken av tvang i psykiatrien er derfor et viktig mål for Regjeringen.»
Psykiatriens høringssvar på forslag av tvangsreduksjon viser at dialogen om reduksjon av tvang har mislyktes. Derfor er det nødvendig med at regjeringen følger opp Stortingets anbefalinger her for å komme videre.
Psykiatriens påstand at tvangsmedisinering er nødvendig kan ikke føre fram, da det ikke tilfredsstiller «strengt faglig forsvarlighetskriterium» som er krevd. Sivilombudsmannen (SOM) finner tvangsmedisinering ulovlig i uttalelsen 21.1.2019 (2017/3156) "Fylkesmannens vedtak om tvangsmedisinering – krav om «stor sannsynlighet» for vesentlig positiv effekt og enkelte andre vilkår."
I høringssvaret (NOU 2019:14) tar Sivilombudsmannen opp de menneskerettslige krav med utgangspunkt: “Plikt(en) til å forebygge tortur og annen umenneskelig eller nedverdigende behandling”. Sivilombudsmannen er kritisk til begrunnelsen for tvangsbehandling: «I høringssvaret (NOU 2019:14) etterlyste ombudsmannen særlig en nærmere vurdering av de menneskerettslige grensene for behandling med tvang, som tvangsmedisinering og elektrokonvulsiv behandling (ECT – «elektrosjokk»).... Ombudsmannen fremhevet at lovgivningen må sikre et tilstrekkelig vern mot tortur og annen umenneskelig eller nedverdigende behandling.» Dette ble også tatt opp av Sivilombudsmannen i årsmelding for 2019 om forebygging av tortur og annen grusom, umenneskelig eller nedverdigende behandling eller straff ved frihetsberøvelse (Dokument 4:1 (2019–2020)).
Kontroll- og konstitusjonskomiteen viser til at Sivilombudsmannen har gitt en rekke høringsuttalelser som ledd i forebyggingsarbeidet. I 2019 gjaldt uttalelsene tvangsbruk i barnevernsinstitusjon, ... og innspill til forslag om felles regler for tvang i helse- og omsorgstjenesten. Komiteen ser positivt på at forebyggingsarbeidet også inkluderer høringsinnspill til utformingen av lovverk, regler og retningslinjer, og mener at Sivilombudsmannens høringsinnspill skal vektlegges. Kontroll- og konstitusjonskomiteen Innst. 325 S (2019-2020).
Rindal, 6.1.2021
Walter Keim
Netizen: http://sites.google.com/site/walterkeim/no
Pasientrettigheter er menneskerettigheter:
http://wkeim.bplaced.net/pasienter.htm
Oppfølging:
Tvangsmedisinering av psykisk syke pasienter. En litteraturstudie. Prosjektoppgave ved det medisinske fakultet. UNIVERSITETET I OSLO. 14.12.2014. Veileder: Reidar Pedersen
Loven, lovforarbeidene og Sivilombudsmannen om tvangsmedisinering inkludert traumatisering og forholdet til tortur
Resultat: Selv om oppgavestillingen var «effekt» av antipsykotika med og uten tvang» ble det bare et kort oppgulp av psykiatriens feiltolkning av retningslinje bl. a.: «En reduksjon i symptombyrden kan gi pasienten bedre funksjonsevne og dermed også mer nytte av andre behandlingsformer slik som arbeidstrening og kognitiv terapi».
Referanse:
5.11.18: Geir Smedslund, Camilla Stoltenberg, Folkehelseinstituttet: Noen oppklaringer om langtidseffekter av antipsykotika. Tidsskrift for den norske legeforening. 2018;138:1508-9
Drug Info Madinamerica.com: Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders. Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders. Review of the evidence for their short-term use, their adverse effects, and their effect on long-term outcomes. The primary purpose of this review is to detail the research on long-term outcomes: https://www.madinamerica.com/drug-info-antipsychotics-schizophrenia/
Sammenlikning av evidens for nevroleptika og medisinfri behandling. Negativ evidens fra erfaringsdata for langtidsmedisinering http://wkeim.bplaced.net/files/medisinfri-kunnskapsgrunnlag.html
Bergstrøm et al. 2018. Psychiatry Research Volume 270, December 2018, Pages 168-175. The family-oriented open dialogue approach in the treatment of first-episode psychosis: Nineteen–year outcomes https://www.sciencedirect.com/science/article/pii/S0165178117323338
Robert Whitaker 2015: Antipsychotics/Schizophrenia https://www.madinamerica.com/mia-manual/antipsychoticsschizophrenia/
Inner Compass Initiative. "Antipsychotics" This mini-booklet reviews the relative effectiveness, safety and harms of antipsychotic drugs. https://www.theinnercompass.org/learn-unlearn/intervention/antipsychotics